L’autorizzazione di un ulteriore cardiocentro riduce la qualità delle cure e spinge al rialzo i costi.
Il 5 marzo 2024, i Cantoni di Appenzello Esterno, Appenzello Interno e San Gallo hanno attribuito all’Ospedale cantonale di San Gallo un medesimo mandato di prestazioni nel settore della cardiochirurgia. curafutura e santésuisse si oppongono a questa decisione e hanno inoltrato ricorso al Tribunale amministrativo federale per ottenerne l’annullamento. Con un cardiocentro supplementare il numero di casi trattati si riduce, con conseguenze negative sulla qualità delle cure e un aumento dei costi a carico degli assicurati.
In veste di rappresentanti degli assicurati, gli assicuratori malattia si aspettano che i Cantoni pianifichino l’offerta ospedaliera con oculatezza e nel rispetto dei requisiti di legge in materia di coordinamento intercantonale, economicità e qualità. Sotto questo aspetto le due associazioni di categoria curafutura e santésuisse ritengono incomprensibile la decisione di attribuire all’Ospedale cantonale di San Gallo un mandato in sei gruppi di prestazioni della cardiochirurgia, tanto più che la densità di cardiocentri in Svizzera risulta quasi doppia rispetto a quella dei Paesi vicini. Già oggi, alcuni dei 16 cardiocentri esistenti non raggiungono il numero minimo di casi raccomandato dalla Società europea di cardiochirurgia e cardiologia. Un basso numero di casi trattati comporta generalmente una riduzione della qualità delle cure e un rischio supplementare per i pazienti. Avvalendosi della possibilità di ricorso prevista dalla LAMal dal 1° gennaio 2024 (vedi riquadro), curafutura e santésuisse hanno impugnato le decisioni cantonali dinanzi al Tribunale amministrativo federale.
Riesame della situazione
curafutura e santésuisse chiedono che i mandati di prestazioni attribuiti il 5 marzo 2024 all’Ospedale cantonale di San Gallo nel settore della cardiochirurgia siano revocati o che il Tribunale amministrativo federale respinga la decisione di riesame in ragione dell’accertamento insufficiente della fattispecie.
Offerta di cardiochirurgia sufficiente
Le due associazioni di categoria giustificano la loro posizione argomentando che nella Svizzera orientale e nella città di Zurigo esiste già un’offerta cardiochirurgica. I Governi cantonali di San Gallo, Appenzello Interno e Appenzello Esterno hanno privilegiato gli interessi della propria direzione ospedaliera piuttosto che quelli degli assicurati che saranno in definitiva chiamati a sostenere i costi dell’ampliamento delle prestazioni. La decisione è incomprensibile soprattutto perché i pazienti possono essere curati nei reparti di cardiochirurgia dell’Herz-Neuro-Zentrum Bodensee AG di Münsterlingen, della Klinik Hirslanden di Zurigo e dell’Ospedale universitario di Zurigo/Triemli, tutti raggiungibili in non più di un’ora di viaggio. I Governi dei tre Cantoni non hanno tenuto conto di questo aspetto e hanno attribuito il mandato di prestazioni all’Ospedale cantonale di San Gallo. Entrambe le associazioni sono del parere che, relativamente all’apertura di un ulteriore cardiocentro a San Gallo, il coordinamento intercantonale non rispetti il criterio previsto dalla legge sull’assicurazione malattie. In particolare, alla creazione di nuove capacità non è stata attribuita la dovuta importanza in virtù della LAMal, così come non è stato sufficientemente considerato il criterio dell’economicità. Non servono ulteriori capacità in questo settore (soprattutto perché devono ancora essere create e questo comporta costi aggiuntivi) perché l’infrastruttura è sufficiente, c’è una carenza di manodopera qualificata e per motivi di coordinamento (che dev’essere effettuato da Zurigo). Per di più, negli altri cardiocentri si registrerebbe una diminuzione degli interventi di cardiochirurgia, con conseguente aumento dei costi. Un nuovo centro specializzato in cardiochirurgia porterebbe a una diminuzione della qualità: già oggi in vari ospedali non viene raggiunto il numero minimo di casi richiesto .
Nel rapporto finale di pianificazione, i Governi dei tre Cantoni non hanno considerato i timori degli assicuratori malattie o lo hanno fatto solo superficialmente. curafutura e santésuisse hanno deciso di avvalersi per la prima volta del nuovo diritto di ricorso come chiaro segnale in difesa degli assicurati.
| Dal 1° gennaio 2024, le organizzazioni degli assicuratori malattie sono legittimate ai sensi dell’art. 53 cpv. 1bis LAMal a inoltrare ricorso in materia di pianificazione ospedaliera per tutelare gli interessi dei propri membri. |
Il 95% dei premi per l’assicurazione obbligatoria delle cure medico-sanitarie (AOMS) è usato per pagare le fatture dei medici, i medicamenti, le cure ospedaliere e le analisi di laboratorio. Il restante 5% copre i costi amministrativi. Solo lo 0,3% viene speso in pubblicità. Davanti a queste cifre si ha l’impressione che l’iniziativa parlamentare volta ad abolire completamente la pubblicità per l’assicurazione di base, discussa questa settimana dalle Camere, miri soprattutto a riportare alla ribalta la creazione di una cassa malati unica a livello cantonale o nazionale, spianandole la strada con il pretesto di ridurre il carico finanziario che grava sugli assicurati. curafutura si oppone fermamente alla proposta e sottolinea che solo le riforme permettono di ottenere veri risparmi. Con una cassa malati unica si aggirerebbe la legge sull’assicurazione malattie a scapito degli assicurati, che non avrebbero più libertà di scelta. Inoltre, l’apparato amministrativo non farebbe che crescere, come succede sempre quando è lo Stato a tirare le fila.
curafutura è favorevole alla trasparenza nel settore dell’assicurazione malattie. Gli assicuratori comunicano in modo trasparente i propri costi amministrativi, che ammontano a poco meno del 5% dei costi dell’assicurazione di base. Le spese pubblicitarie rappresentano solo lo 0,3 % circa. L’Iniziativa parlamentare che propone di abolire la pubblicità irriterà tutti coloro che sostengono la libertà di scelta degli assicurati e che vedono nella concorrenza uno strumento efficace per garantire prezzi equi, costi amministrativi contenuti e libertà nella scelta dell’assicuratore e del prodotto. curafutura sospetta che questa proposta sia un pretesto per spianare la strada alla creazione di una cassa unica cantonale o nazionale.
Da un lato, gli assicuratori si impegnano a mantenere bassa la spesa pubblicitaria nell’interesse degli assicurati. Dall’altro, l’Ufficio federale della sanità pubblica (UFSP) verifica che i costi amministrativi non superino il livello necessario a garantire una sana gestione economica. In altre parole, se vogliamo contenere i costi della sanità dobbiamo garantire che il catalogo delle prestazioni assicurative di base non venga ulteriormente ampliato, che la digitalizzazione avanzi e che il sistema di finanziamento uniforme EFAS venga implementato secondo le tempistiche previste.
curafutura esorta a contestualizzare le spese di pubblicità e a valutare i veri obiettivi che l’iniziativa parlamentare si prefigge. Anche l’implementazione di un’iniziativa come quella presentata dal Cantone di Vaud, pure in discussione alle Camere, che chiede di modificare la LAMal in modo da permettere ai Cantoni di istituire per via legislativa un ente cantonale incaricato di fissare e riscuotere i premi e di finanziare tutti i costi a carico dell’AOMS, stravolgerebbe i principi fondamentali della LAMal, in particolare la libera scelta dell’assicuratore, il finanziamento delle prestazioni dell’assicurazione di base e la determinazione dei premi. L’innovazione e i miglioramenti ottenuti sarebbero vanificati. L’iniziativa creerebbe inoltre sistemi paralleli complicati e costosi, visto che ci sarebbero Cantoni con e Cantoni senza cassa malati unica. Questa situazione comporterebbe svantaggi e disparità di trattamento per gli assicurati nei Cantoni con una cassa unica.
Il monitoraggio dei costi dell’AOMS indica un aumento marcato anche per il 2023
I costi a carico dell’assicurazione obbligatoria (AOMS) sono aumentati in misura consistente anche nel 2023. I costi lordi per assicurato si sono attestati a 4513 franchi, facendo segnare un aumento del 4,6 % rispetto al 2022. A registrare la progressione maggiore sono state la fisioterapia (7 %), le cure a domicilio (Spitex, 6,1 %) e le cure ospedaliere stazionarie (5,3 %). Un’evoluzione allarmante che sottolinea più che mai la necessità di avviare riforme importanti, tra cui il finanziamento uniforme EFAS, la sostituzione del TARMED con il nuovo tariffario TARDOC e l’adeguamento delle regole per la definizione dei prezzi dei medicamenti. Proprio in questo settore è stata da tempo avanzata la proposta di calcolare i prezzi in base al criterio dell’impatto sul budget.
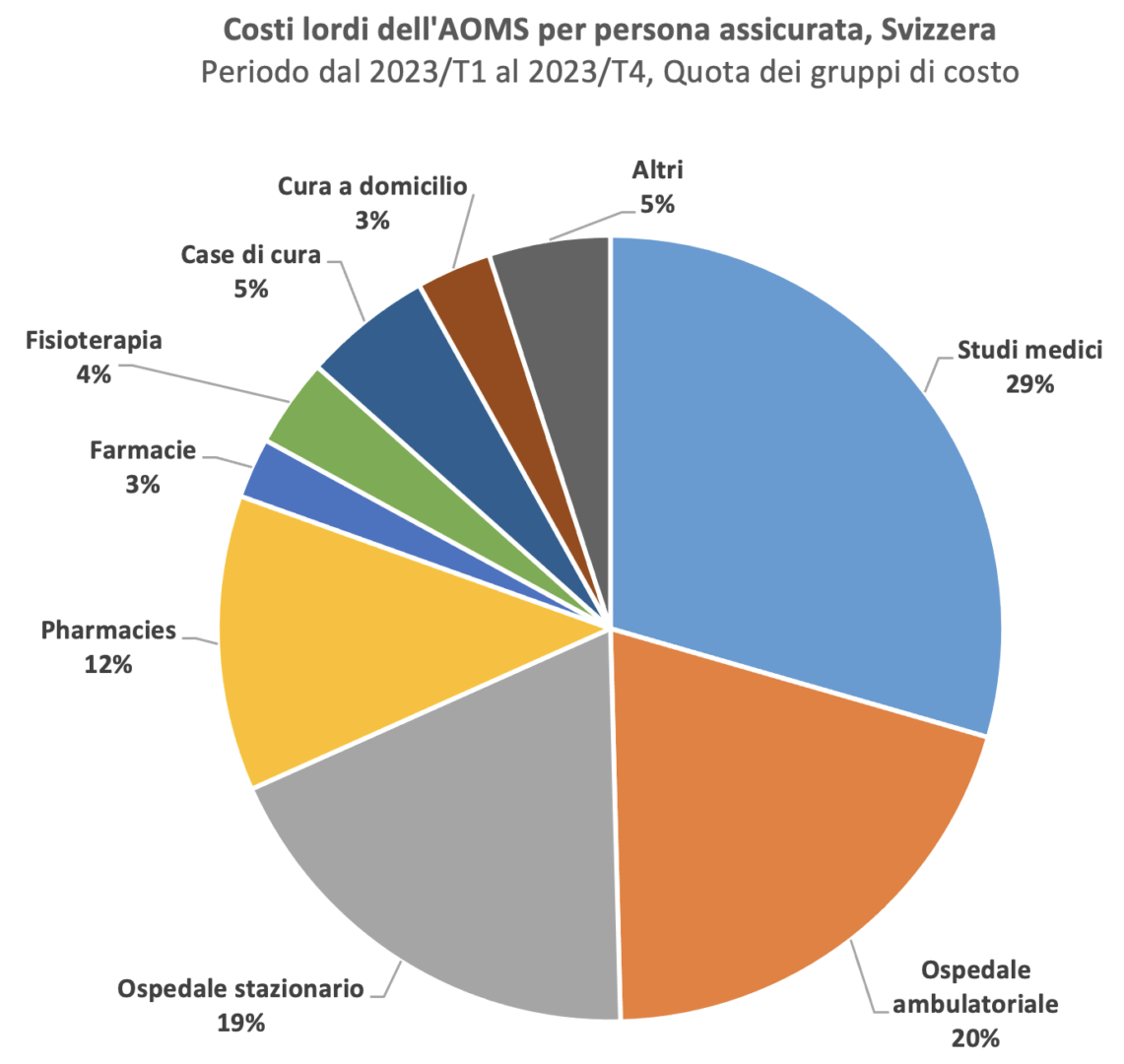
Il monitoraggio dei costi di curafutura evidenzia anche per il 2023 un aumento consistente dei costi sanitari a carico dell’assicurazione obbligatoria (AOMS). Da gennaio a dicembre 2023, i costi lordi per persona assicurata si sono attestati a 4513 franchi, con un incremento del 4,6 % rispetto all’anno precedente (gennaio-dicembre 2022), contro il +2,6 % registrato tra il 2021 e il 2022. A registrare la progressione maggiore sono state la fisioterapia (7 %), le cure a domicilio (Spitex, 6,1 %) e le cure ospedaliere stazionarie (5,3 %).
Aumento inaspettato nel settore delle cure ospedaliere stazionarie
L’incremento significativo registrato nel settore ospedaliero stazionario (5,3 %), che genera una parte importante dei costi sanitari totali (19 %), è inaspettato, se si considera la tendenza al trasferimento delle prestazioni dal regime stazionario a quello ambulatoriale. Sempre più interventi possono infatti essere eseguiti in regime ambulatoriale senza che il paziente debba passare la notte in ospedale. Le cifre dimostrano chiaramente che è necessario promuovere ulteriormente l’ambulatorizzazione delle cure. Il nuovo sistema di finanziamento EFAS avrà un effetto positivo tangibile in questo senso.
Medicamenti
Nel 2023 i costi dei medicamenti, che rappresentano il 22 % dei costi a carico dell’AOMS, sono aumentati del 4 %. Con l’arrivo sul mercato di farmaci sempre più costosi, le regole per la determinazione dei prezzi non sono più adeguate. curafutura chiede al Parlamento di introdurre il criterio dell’impatto sul budget, come peraltro proposto nella Mozione Dittli. Questo permetterebbe di tener conto del successo commerciale di un medicamento, prevedendo sconti automatici sul prezzo al di sopra di una certa soglia di fatturato (ad es. 20 milioni di franchi all’anno).
Fisioterapia
La forte progressione dei costi nel settore della fisioterapia (+7 %) è in parte dovuto alla tendenza sul lungo periodo a privilegiare trattamenti di tipo conservativo. È però anche un campanello d’allarme che segnala la necessità di negoziare con i partner un nuovo tariffario. Secondo curafutura bisogna al tempo stesso migliorare la trasparenza per contrastare le possibilità di «ottimizzazione delle fatture» permesse dall’attuale tariffario. L’intervento tariffario previsto dal DFI va in questa direzione.
Due atti parlamentari chiedono di integrare nuove prestazioni nell’elenco di quelle rimborsate dall’assicurazione obbligatoria delle cure medico-sanitarie (AOMS). curafutura nutre forti riserve al riguardo. L’elenco è già molto ampio e l’obiettivo dovrebbe essere quello di snellirlo anziché allungarlo, visto che ogni aggiunta si ripercuote in definitiva sui premi a carico degli assicurati.
L’ampliamento dell’elenco delle prestazioni rimborsate dall’assicurazione obbligatoria delle cure medico-sanitarie (AOMS) prosegue anche nel 2024, nonostante le richieste avanzate da più parti di ridurre il carico che grava sugli assicurati. Due atti parlamentari, che saranno esaminati e discussi questa settimana dalla Commissione della sicurezza sociale e della sanità del Consiglio nazionale (CSSS-N), chiedono infatti l’integrazione di nuove prestazioni che, se approvata, porterà inevitabilmente a un aumento dei premi. Quello depositato dal consigliere agli Stati Damian Müller (PLR) chiede di introdurre un obbligo di rimunerazione a livello nazionale per i costi dei servizi di interpretariato forniti in ambito sanitario. Quello presentato dalla consigliera nazionale Katharina Prelicz-Huber (Verdi) propone invece che l’AOMS rimborsi i costi per le cure dentarie e per la prevenzione (controlli regolari/igiene dentale).
Due interventi che si spingono troppo oltre
Pur animati da buone intenzioni, i due interventi sono eccessivi. Secondo curafutura, deve esserci un confine tra responsabilità dello Stato e responsabilità del singolo per il finanziamento delle cure. Di fatto, l’elenco di prestazioni coperte dall’assicurazione di base è già molto esteso e copre quasi l’integralità delle prestazioni.
È quindi curioso che in autunno, quando vengono annunciati i premi di cassa malati per l’anno successivo, si chieda a gran voce di attuare immediatamente riforme e misure per evitarne l’aumento, mentre, secondo il direttore di curafutura Pius Zängerle «il resto dell’anno la politica spinge per inserire nuove prestazioni nell’elenco dell’AOMS che contribuiscono proprio a far aumentare i premi». Una volta inserita nell’elenco, una prestazione non viene più tolta. A maggior ragione, quindi, occorre evitare di completare continuamente l’elenco con nuove prestazioni.
curafutura chiede ai partner tariffali di avviare quanto prima i negoziati in base a condizioni chiaramente definite. Obiettivo finale: la revisione totale del tariffario.
Nel settore della fisioterapia si osserva un forte aumento dei costi a carico dell’assicurazione di base obbligatoria: negli ultimi dieci anni sono più che raddoppiati, passando da 600 milioni a 1,3 miliardi di franchi all’anno. curafutura sostiene l’intervento tariffale previsto dal Consiglio federale perché ritiene che possa combattere la prassi sempre più diffusa di fatturare posizioni più favorevoli per il fisioterapista («ottimizzazione» delle fatture). Per curafutura, tuttavia, si tratta solo di una tappa intermedia. L’obiettivo finale rimane la revisione totale del tariffario. curafutura invita pertanto i partner tariffali a intraprendere rapidamente i passi necessari per l’avvio di negoziati.
Il forte aumento dei costi nel settore della fisioterapia deve essere analizzato in modo differenziato. Da un lato, è ascrivibile alla tendenza a optare in misura crescente per trattamenti conservativi, che permettono in molti casi di evitare trattamenti più invasivi come quelli chirurgici, un’evoluzione di per sé positiva. D’altro canto, però, una parte dell’aumento dei costi è dovuto alle possibilità di «ottimizzazione» ammesse dall’attuale tariffario, ossia di fatturare posizioni più favorevoli per il fisioterapista. Quest’evoluzione è negativa perché comporta un aumento artificiale dei costi che grava sugli assicurati senza apportare alcun valore aggiunto per i pazienti.
curafutura sostiene l’intervento tariffale del Consiglio federale, in quanto ritiene necessario eliminare queste possibilità di «ottimizzazione». Si pensi ad esempio all’utilizzo osservato con maggiore frequenza negli ultimi anni della posizione 7311 (fisioterapia complessa), la cui remunerazione è superiore del 60 % a quella della posizione 7301 (fisioterapia generale).
Revisione totale del tariffario: curafutura invita i partner ad avviare rapidamente i negoziati
L’intervento tariffale previsto dal Consiglio federale è una misura a breve termine che curafutura sostiene con fermezza, tanto più che da anni non si osservano sforzi a favore di una revisione del tariffario. A medio termine, sarà tuttavia necessario rielaborare anche l’intera struttura tariffaria della fisioterapia, visto che quella attuale non è più adeguata. Per questo motivo, curafutura chiede ai partner tariffari di avviare rapidamente i negoziati.
È però importante disporre di un quadro chiaro, altrimenti c’è il rischio che i negoziati falliscano, come è accaduto nel 2016. In quell’occasione le associazioni dei fisioterapisti non avevano accettato il sistema di neutralità dei costi pur avendo trovato un accordo su tutti gli altri elementi.
curafutura ricorda due punti cardine che dovrebbero costituire il quadro di riferimento per i prossimi negoziati. Primo, la nuova struttura tariffale deve essere accompagnata da un sistema di neutralità dei costi che escluda un aumento artificiale dei costi al passaggio dall’attuale struttura a quella nuova. Secondo, i negoziati devono basarsi sui dati relativi ai costi dei fisioterapisti e delle loro prestazioni. curafutura invita pertanto le associazioni della fisioterapia a fornire questi dati agli assicuratori. Prima verranno forniti, prima i negoziati potranno iniziare.
KPT ha comunicato a curafutura di volersi ritirare dall’associazione entro la fine del 2024. Pur rammaricandosi di questa decisione, curafutura ribadisce di voler portare avanti, insieme ai suoi membri, riforme essenziali per migliorare il sistema sanitario svizzero. Tre importanti progetti di curafutura sono in dirittura di arrivo: il finanziamento uniforme EFAS, la revisione del tariffario medico grazie a TARDOC e la revisione dei margini di distribuzione dei medicamenti che promuoverà un maggiore utilizzo dei generici.
Il presidente di curafutura Konrad Graber ha preso atto con rammarico della decisione e ringrazia KPT per il sostegno e la collaborazione negli ultimi dieci anni. «curafutura mantiene il proprio impegno per migliorare il sistema sanitario e continuerà a lavorare per raggiungere questo obiettivo».
Agli inizi di curafutura, i suoi membri ritenevano che con il 40% degli assicurati avrebbero avuto la massa critica per poter influenzare il sistema sanitario. «Dopo l’uscita di KPT torneremo al 40% ma non per questo verremo meno al nostro impegno» ha affermato Konrad Graber.
Tre progetti di riforma del sistema sanitario sostenuti da curafutura e dai suoi partner sono in dirittura di arrivo. Il finanziamento uniforme delle prestazioni ambulatoriali e stazionarie (EFAS) dovrebbe essere approvato nel corso della sessione invernale delle Camere. Il nuovo tariffario per singole prestazioni TARDOC gode ormai del sostegno di tutti i partner tariffali: FMH e H+ (per i fornitori di prestazioni) e curafutura e santésuisse (per gli assicuratori). Infine, il DFI potrebbe decidere entro la fine dell’anno di rivedere i margini di distribuzione dei medicamenti in modo da promuovere un maggiore utilizzo dei generici.
curafutura si adopererà per conciliare prestazioni di alta qualità e uno sviluppo ragionevole dei costi e continuerà ad attribuire un’importanza particolare al partenariato tariffale tra fornitori di prestazioni e soggetti finanziatori.
Contatto per i media
Angelo Geninazzi, responsabile della comunicazione per la Svizzera italiana, +41 79 383 79 13
(Konrad Graber sarà raggiungibile telefonicamente tra le 11.00 e le 13.00; organizzazione a cura dell’ufficio stampa)
È urgente una discussione sul catalogo delle prestazioni
Nel 2024 il premio medio subirà un’impennata: gli assicurati pagheranno mediamente il 8.7 per cento in più. Un aumento chiaramente prevedibile, visto che nel secondo trimestre dell’anno si è registrata una crescita marcata in quasi tutti i gruppi di costo. Purtroppo, il Dipartimento federale dell’interno (DFI) non ha sfruttato in misura sufficiente le misure di contenimento dei costi a sua immediata disposizione.
I pronostici negativi si sono purtroppo realizzati. L’anno prossimo il premio medio aumenterà del 8.7 %. Il direttore di curafutura Pius Zängerle dichiara «curafutura si è impegnata fino all’ultimo affinché il DFI inserisse la revisione relativa ai margini di distribuzione nella revisione delle disposizioni sui medicamenti». Ciò avrebbe permesso un risparmio immediato di 60 milioni di franchi. E, di conseguenza, con un maggior utilizzo dei generici e dei biosimilari si sarebbe potuto ottenere un risparmio supplementare per varie centinaia di milioni di franchi. Il DFI ha rinunciato a questa possibilità di contenere l’aumento dei costi, almeno per il momento. Una scelta incomprensibile per Zängerle, se si pensa alle ripercussioni che ha sui premi degli assicurati.
A inizio anno si è capito che l’evoluzione dei costi non stava andando nella direzione auspicata. Infatti è stata registrata una crescita significativa praticamente in tutti i principali gruppi di costo. «È quindi ancora più importante contenere i costi laddove la loro riduzione non implica rinunce in termini di qualità e permette di correggere un incentivo negativo», afferma Zängerle. Nel caso specifico, il farmacista o il medico guadagnano di più dispensando il farmaco originale invece del generico, meno caro.
EFAS e TARDOC portano risparmi significativi
Altre riforme di rilevanza sistemica che possono contenere i costi sono state avviate anni fa ma non sono ancora andate in porto. La prima è il finanziamento uniforme delle prestazioni ambulatoriali e stazionarie (EFAS). Secondo i calcoli dell’Ufficio federale della sanità pubblica (UFSP), la riduzione dei costi ammonterebbe ad almeno 1 miliardo di franchi. Anche la seconda riforma, ossia il nuovo tariffario medico TARDOC che dovrà finalmente sostituire l’ormai obsoleto TARMED, avrà un effetto di contenimento dei costi. Il sistema di neutralità dei costi messo a punto per il TARDOC garantisce un’evoluzione dei costi inferiore alla media e comporterebbe un risparmio di 600 milioni di franchi entro tre anni (dal 2025).
Si impone un dibattito sulle prestazioni rimborsate dall’assicurazione di base
Per alleggerire il carico finanziario che pesa sugli assicurati, occorre avviare una discussione di fondo sul catalogo delle prestazioni rimborsate dall’assicurazione di base, che copre il 98% di tutte le prestazioni. «Se vogliamo alleggerire il carico per gli assicurati, dobbiamo mettere in discussione l’estensione delle prestazioni attualmente coperte dall’assicurazione di base», afferma Zängerle. È inoltre importante che fornitori di prestazioni, soggetti finanziatori e pazienti uniscano le forze per evitare prestazioni superflue o persino dannose.
Molte proposte di riforma sono controproducenti
Molte delle attuali proposte di riforma non fanno che peggiorare il sistema attuale. Distolgono l’attenzione dal fatto che alcune riforme, come la revisione dei margini di distribuzione, EFAS e il TARDOC, sono in dirittura di arrivo. Quando saranno state definitivamente approvate e attuate, si creerà un margine di manovra per nuove riforme in grado di garantire che il nostro sistema sanitario rimanga tra i migliori al mondo, ma sia anche economicamente sostenibile.
curafutura e i suoi membri CSS, Helsana, Sanitas e KPT hanno interesse a che gli assicurati beneficino di tutte le opportunità di risparmio possibili. Il loro scopo è la soddisfazione dei clienti. Un anno fa, il Dipartimento federale dell’interno (DFI) ha ritenuto che la riforma relativa ai margini dei medicamenti sostenuta da pharmaSuisse, FMH, H+ e curafutura fosse sufficientemente matura per essere attuata. Apparentemente però Alain Berset, capo del DFI nonché presidente della Confederazione, non ha sottoposto al Consiglio federale la revisione delle pertinenti disposizioni nonostante l’impatto diretto che avrebbe sui premi.
«La decisione del Consiglio federale di ridurre solo il prezzo dei generici, senza revisione dei margini ha un effetto controproducente: riduce il margine per i generici e mantiene invariato quello degli originali con il risultato di continuare a favorire la prescrizione di questi ultimi», afferma Pius Zängerle, direttore di curafutura. Insomma, si mantiene l’incentivo negativo invece di favorire finalmente anche in Svizzera l’uso di medicamenti generici e biosimilari.
Promozione dei generici grazie alla revisione delle disposizioni sui margini
La revisione delle disposizioni sui margini avrebbe portato risparmi immediati per circa 60 milioni di franchi grazie alla riduzione della parte propria alla distribuzione. Inoltre, avrebbe generato ulteriori risparmi per diverse centinaia di milioni di franchi grazie a un più ampio uso dei generici e dei biosimilari favorito dalla significativa riduzione dei falsi incentivi. La revisione prevedeva in particolare di ridurre un incentivo negativo noto da tempo: attualmente, in Svizzera, farmacisti e medici guadagnano di più se dispensano un farmaco più costoso.
Per il momento, quindi, la revisione delle disposizioni sui margini è fuori discussione, visto che il DFI ha presentato al Consiglio federale unicamente le altre parti della revisione OAMal/OPre relative ai medicamenti.
La parte della riforma che riguarda l’uso off-label farà lievitare i costi
Secondo curafutura l’applicazione del principio di una maggiore equivalenza nell’esame delle domande per l’uso di medicamenti off-label nel singolo caso farà lievitare i costi. Pius Zängerle, direttore di curafutura, ha affermato che alla luce del significativo aumento dei premi previsto da tutti per il prossimo anno la decisione non può che deludere.
L’associazione considera la decisione del Dipartimento federale dell’interno e del Consiglio federale in corpore sconcertante per tre motivi: 1) Nel 2020 il Parlamento aveva chiesto in una mozione che la riforma venisse realizzata al più presto sotto forma di pacchetto complessivo; 2) La situazione è tanto più sconcertante davanti a una soluzione già pronta, che gode di un ampio sostegno. Come si può nutrire fiducia dopo l’improvviso voltafaccia di un DFI che all’ultimo minuto boccia un compromesso che esso stesso ha voluto e che ha sostenuto in forma scritta davanti agli attori interessati? Lo slittamento della decisione va a spese degli assicurati; 3) Il consigliere federale Alain Berset sostiene che una tavola rotonda allargata permetterà di giungere a una soluzione in pochi giorni. Sarebbe davvero un exploit senza precedenti.
curafutura confida ora nel fatto che il presidente della Confederazione e il Consiglio federale diano la massima priorità alla conclusione della revisione delle disposizioni sui margini e adempiano così il mandato del Parlamento e le promesse fatte.
curafutura continuerà a sostenere in modo costruttivo un maggior impiego dei generici e dei biosimilari in Svizzera e si impegnerà sempre e ancora a favore di riforme intelligenti, attuabili e finalizzate a contenere i costi. Oltre a quella che riguarda i farmaci, sono attese la riforma per il finanziamento uniforme EFAS e quella per il nuovo tariffario medico TARDOC, completato se possibile con importi forfettari.
L’Accordo 2.0 è stato adeguato ai nuovi requisiti di legge e spiana la via al conferimento dell’obbligatorietà generale
Le associazioni curafutura e santésuisse hanno adattato l’Accordo settoriale sugli intermediari sulla scorta della recente revisione di legge in modo da continuare ad assicurare l’elevata qualità nella consulenza fornita dagli intermediari e preservare l’attività di consulenza richiesta dal pubblico. La revisione dell’Accordo settoriale sugli Intermediari (Accordo 2.0) soddisfa i nuovi requisiti della legge federale sul disciplinamento dell’attività degli intermediari assicurativi approvata dal Parlamento nel dicembre 2022. Al nuovo Accordo, entrato in vigore il 1° settembre 2023, potrà essere conferita l’obbligatorietà generale già dal 1° gennaio 2024.
L’Accordo settoriale sugli intermediari (ASI), in vigore dal 1° settembre 2021, vieta le acquisizioni telefoniche a freddo, definisce criteri di qualità vincolanti e limita le provvigioni versate agli intermediari. Nel dicembre 2022 il Parlamento ha approvato la nuova legge federale sul disciplinamento dell’attività degli intermediari assicurativi che istituisce i presupposti di legge per chiedere al Consiglio federale di conferire obbligatorietà generale all’ASI.
In collaborazione con le due associazioni curafutura e santésuisse, gli assicuratori malattia hanno rivisto l’attuale Accordo per adeguarlo alla nuova legge sull’attività degli intermediari e venire incontro alle richieste del Parlamento (parificazione degli intermediari interni/esterni; ruolo della commissione di vigilanza).
Regolamentate le rimunerazioni
Il tetto previsto finora per le provvigioni nell’assicurazione base (70 franchi per contratto) vale per tutti gli intermediari. Per l’assicurazione complementare, l’Accordo 2.0 prevede che le provvigioni rispettino il principio dell’economicità. L’autorità di vigilanza – ossia la FINMA – deve essere in grado di accertare l’economicità. Visti i differenti modelli d’affari degli assicuratori e tenuto conto dei problemi legati al diritto del lavoro, questo – e non la soluzione in uso finora (12 premi mensili) – è l’unico modo per raggiungere la parificazione tra servizi interni e intermediari esterni richiesta dal legislatore.
Gli standard di qualità e il divieto delle acquisizioni a freddo restano in vigore
Le restanti disposizioni nell’Accordo 2.0 rimangono invariate. Il divieto delle acquisizioni a freddo resta in vigore e gli intermediari devono soddisfare standard di qualità elevati. In tal modo si arginano le telefonate indesiderate e si migliora la qualità delle consulenze.
Sanzioni di legge al posto delle sanzioni convenzionali
In caso di inosservanza delle disposizioni, la nuova legge prevede sanzioni sia penali che sanzioni previste dal diritto di vigilanza. Il Parlamento non ha quindi tenuto conto della pluriennale attività della commissione di vigilanza, autorizzata a pronunciare sanzioni sulla base dell’Accordo finora in vigore. Il ruolo della commissione di vigilanza viene ridefinito nell’Accordo 2.0 in modo da evitare che una medesima inosservanza venga sanzionata due volte da due differenti istanze (commissione di vigilanza e autorità statale). Al posto della commissione si istituisce un organo centrale a cui comunicare eventuali infrazioni all’ASI. Questo organo non pronuncia sanzioni.
Entrata in vigore dell’Accordo 2.0 e richiesta di conferimento dell’obbligatorietà generale
L’obiettivo delle due associazioni è di arrivare quanto prima a presentare la richiesta di conferimento dell’obbligatorietà generale. Sarà possibile conferire carattere obbligatorio generale all’Accordo 2.0 per tutti gli assicuratori al più presto il 1° gennaio 2024. A tal fine serve l’adesione all’Accordo 2.0 di assicuratori che rappresentano almeno il 66 % degli assicurati.
Gli assicuratori malattia possono aderire al nuovo Accordo settoriale a partire dal 1° settembre 2023.
Il finanziamento uniforme delle cure ambulatoriali e stazionarie (EFAS), in discussione in Parlamento da 14 anni, è una delle più vaste e importanti riforme del sistema sanitario mai realizzate da quando è in vigore la LAMal. Nella sessione autunnale 2023 tornerà sui banchi del Consiglio nazionale nell’ambito della procedura di appianamento delle divergenze. L’introduzione di EFAS e l’inclusione delle prestazioni di cura godono del sostegno di un’ampia alleanza di attori del settore della sanità. L’obiettivo è di adottare una soluzione condivisa dalla maggioranza e di attuare rapidamente la riforma inizialmente nel settore stazionario.

EFAS elimina gli incentivi negativi presenti nel settore delle cure stazionarie, migliora l’efficienza, promuove il trasferimento sensato delle prestazioni dal regime stazionario a quello ambulatoriale e imprime ulteriore slancio alle cure integrate. Per questo, raccoglie il consenso di un’ampia maggioranza di attori del settore sanitario, tanto che la cerchia dei suoi sostenitori si allarga sempre più. Oltre alle federazioni di fornitori di cure (ARTISET con CURAVIVA, Spitex Svizzera, ASPS e senesuisse), vi hanno infatti aderito altre quattro importanti associazioni: economiesuisse, scienceindustries, SW!SS REHA e la Federazione svizzera dei medici psichiatri-psicoterapeuti (FMPP).
Sì all’integrazione delle prestazioni di cura di lunga durata ma a condizioni chiare
Quattro anni dopo la prima lettura, il progetto torna sui banchi del Consiglio nazionale per la seconda lettura prevista nella sessione autunnale 2023. Nella sessione invernale 2022, il Consiglio degli Stati ha infatti deciso di integrare le cure di lunga durata nel progetto EFAS quattro anni dopo la sua entrata in vigore. Ora anche la Commissione della sicurezza sociale e della sanità del Consiglio nazionale (Camera prioritaria) si è espressa a favore della loro inclusione, ma chiede che ciò avvenga in modo flessibile e a condizioni chiare.
I sostenitori di EFAS condividono la decisione della commissione del Consiglio nazionale ma pongono a loro volta delle condizioni, prima fra tutte la trasparenza sui costi a carico dell’AOMS e, di rimando, una chiara distinzione tra prestazioni di cura e prestazioni di assistenza. Questo fornirà le basi per quantificare l’impatto dell’inclusione delle prestazioni di cura di lunga durata sui premi. Inoltre, i costi non devono essere scaricati sugli assicurati che pagano i premi. L’alleanza EFAS ritiene peraltro che l’ulteriore condizione posta dalla commissione del Consiglio nazionale, ossia di attuare l’iniziativa popolare sulle cure infermieristiche prima dell’integrazione delle cure di lunga durata nel progetto EFAS, rappresenti un inutile ostacolo che pone peraltro anche problemi di ordine giuridico.
Con EFAS, il controllo e il rimborso delle fatture saranno di competenza esclusiva degli assicuratori malattie. Questo permetterà di uniformare e semplificare il sistema di finanziamento. I partner dell’alleanza sostengono quindi la posizione della commissione del Consiglio nazionale, secondo cui il controllo delle fatture debba restare di competenza degli assicuratori. Tuttavia, per eliminare i doppioni che contraddistinguono gli attuali processi di elaborazione e disbrigo, nel nuovo sistema è auspicabile che solo gli assicuratori abbiano automaticamente accesso alle fatture originali.
Inoltre, per motivi di protezione dei dati, è problematico rendere disponibili in forma non anonima a diversi organismi e autorità dati personali sensibili degli assicurati. I Cantoni, quali attori importanti della sanità, possono e devono garantire il controlling delle prestazioni mediante reporting diretto e dati statistici, come d’altronde già avviene.
I partner dell’alleanza si impegnano tuttora per raggiungere un buon compromesso, senza il quale una riforma importante come EFAS non potrà essere realizzata. Invitano il Parlamento e tutte le parti interessate a sostenere questa riforma ormai matura e a non ritardarla ulteriormente o addirittura pregiudicarla con nuove richieste solo abbozzate. EFAS permetterà finalmente di eliminare un grave incentivo negativo che caratterizza il sistema sanitario svizzero e di finanziare in modo uniforme tutte le prestazioni mediche e infermieristiche, a prescindere che siano erogate in regime ambulatoriale o stazionario.
Informazioni su EFAS:
Informazioni
- Pius Zängerle, direttore curafutura, 079 653 12 60, pius.zaengerle@curafutura.ch
- Franziska Lenz, responsabile dipartimento Politica e comunicazione FMH, 031 359 11 11, kommunikation@fmh.ch
- Anne-Geneviève Bütikofer, direttrice H+, 031 335 11 63, medien@hplus.ch
- Daniel Höchli, direttore ARTISET, 031 385 33 48, media@artiset.ch
- Marcel Durst, direttore ASPS, 079 300 73 59, marcel.durst@spitexprivee.swiss
- Andreas Faller, direttore Bündnis Freiheitliches Gesundheitswesen, 079 415 33 37, andreas.faller@intergga.ch
- Dr. Fridolin Marty, responsabile Politica sanitaria economiesuisse, 044 421 35 26, fridolin.marty@economiesuisse.ch
- Damian Müller, presidente Forum Gesundheit Schweiz, 079 569 09 39, contact@forumgesundheitschweiz.ch
- Annamaria Müller, presidente fmc, 079 751 94 01, annamaria.mueller@fmc.ch
- Prof. dr. Michele Genoni, presidente FMCH, 032 329 50 00, michele.genoni@fmch.ch
- Dr. med. Fulvia Rota, co-presidente FMPP, 031 313 88 33, fmpp@psychiatrie.ch
- Dr. René Buholzer, direttore Interpharma, 061 264 34 14, rene.buholzer@interpharma.ch
- Babette Sigg, presidente Schweizerisches Konsumentenforum kf, 076 373 83 18,praesidentin@konsum.ch
- Dr. med. Anne Sybil Götschi, presidente medswiss.net, 076 365 97 34, info@medswissnet.ch
- Dr. med. Philippe Luchsinger, presidente mfe, Medici di famiglia e dell’infanzia Svizzera, 044 762 40 90, philippe.luchsinger@hausaerzteschweiz.ch
- Andrea Brügger, responsabile Public Affairs pharmaSuisse, 031 978 58 18, publicaffairs@pharmasuisse.org
- PD Dr. med. Christoph Weber, presidente SBV-ASMI, 031 312 03 03, christoph.weber@sbv-asmi.ch
- Pia Guggenbühl, Public Affairs e Comunicazione scienceindustries, 044 368 17 44,pia.guggenbuehl@scienceindustries.ch
- Christian Streit, direttore senesuisse, 031 911 20 00, chstreit@senesuisse.ch
- Marianne Pfister, co-direttrice Spitex Svizzera, 031 381 22 81, pfister@spitex.ch
- Dr. Willy Oggier, presidente SW!SS REHA, 079 407 23 51, info@swiss-reha.com
- Liliane Scherer, responsabile Comunicazione e politica vips, 076 779 57 22, liliane.scherer@vips.ch
