Ein weiteres Herzzentrum senkt die Behandlungsqualität und treibt die Kosten in die Höhe
Das Kantonsspital St. Gallen hat per Beschluss vom 5. März 2024 von den drei Kantonen Appenzell Ausserrhoden, Appenzell Innerrhoden und St.Gallen je einen identischen Leistungsauftrag in Herzchirurgie erhalten. Dagegen wehren sich die beiden Krankenversichererverbände. Sie haben dementsprechend Beschwerde beim Bundesverwaltungsgericht eingereicht. Ihr Ziel: Die Beschlüsse sollen aufgehoben werden. Ein weiteres Herzzentrum senkt die Fallzahlen, was sich negativ auf die Behandlungsqualität auswirkt und die Kosten zulasten der Versicherten in die Höhe treibt.
Als Vertretung ihrer Versicherten erwarten die Krankenversicherer von den Kantonen eine Spitalplanung mit Augenmass sowie die Einhaltung der gesetzlichen Vorgaben hinsichtlich der interkantonalen Koordination, Wirtschaftlichkeit sowie Qualität. Für die beiden Dachverbände curafutura und santésuisse ist daher unverständlich, dass das Kantonsspital St. Gallen neu den Auftrag erhalten soll, in sechs herzchirurgischen Leistungsgruppen tätig zu werden, obschon die Dichte an Herzzentren in der Schweiz bereits heute nahezu doppelt so hoch ist wie in den Nachbarländern. Bereits heute erreicht ein Teil der 16 bestehenden Herzzentren die von der Europäischen Gesellschaft für Herzchirurgie und Kardiologie empfohlene Mindestfallzahl nicht. Tiefe Fallzahlen führen in der Regel zu tieferer Behandlungsqualität. Für die Patientinnen und Patienten bedeutet das ein zusätzliches Risiko. Die beiden Krankenversichererverbände haben daher von ihrem neuen Recht (siehe Kasten) Gebrauch gemacht und beim Bundesverwaltungsgericht je Beschwerde eingereicht.
Neubeurteilung der Situation
Beide verlangen, dass dem Kantonsspital St. Gallen die am 5. März 2024 erteilten Leistungsaufträge im Bereich Herzchirurgie wieder entzogen werden oder das Bundesverwaltungsgericht den Entscheid zur Neubeurteilung aufgrund unvollständiger Sachverhaltsermittlung zurückweist.
Herzchirurgisches Angebot bereits vorhanden
Die Verbände begründen ihre Haltung mit dem bereits vorhandenen Angebot in der Herzchirurgie in der Ostschweiz und der Stadt Zürich. Die Regierungen von St.Gallen und beider Appenzell haben die Interessen der Spitalleitung stärker gewichtet als die Sorgen der Prämienzahlerinnen und -zahler, die den Leistungsausbau werden berappen müssen. Unverständlich ist der Entscheid insbesondere deshalb, weil Patientinnen und Patienten innerhalb einer maximal einstündigen Fahrzeit in den herzchirurgischen Abteilungen in der Herz-Neuro-Zentrum Bodensee AG, in der Klinik Hirslanden Zürich und in der Herzchirurgie am Universitätsspital Zürich/ Triemli behandelt werden können. Und die Regierungen trotzdem dem Kantonsspital St. Gallen diese Leistungsaufträge erteilt haben. Beide Verbände sind der Ansicht, dass die interkantonaleKoordination mit Blick auf die Eröffnung eines neuen Herzzentrums im Kantonsspital St. Gallen nicht im vom Krankenversicherungsgesetz geforderten Ausmass stattgefunden hat. Insbesondere der Schaffung neuer Kapazitäten sei nicht im vom Krankenversicherungsgesetz geforderten Ausmass Gewicht beigemessen worden. Das gelte auch für das Kriterium der Wirtschaftlichkeit. Es braucht keine weitere Kapazität in diesem Bereich, zumal diese erst aufgebaut werden muss – was zu zusätzlichen Kosten führt, sowohl wegen der Infrastruktur als auch wegen Fachkräftemangel und der Koordination, die von Zürich aus erfolgen soll. Weiter werden die herzchirurgischen Eingriffe den anderen Herzzentren fehlen, wodurch auch dort die Kosten steigen werden. Eine neue spezialisierte Herzchirurgie schmälere überdies die Qualität. Schon heute würden vielerorts die verlangten Mindestfallzahlen nicht erreicht.
Die Regierungen der drei Planungskantone sind im finalen Planungsbericht nur oberflächlich resp. gar nicht auf die Bedenken der Krankenversicherer eingegangen. Daher haben die beiden Verbände entschieden, hier erstmals und als klares Signal, von ihrem neuen Beschwerderecht Gebrauch zu machen und sich für die Versicherten einzusetzen.
| Seit 1. Januar 2024 haben Organisationen der Krankenversicherer im Bereich der Spitalplanung gemäss Art. 53 Abs. 1bis KVG das Recht, Beschwerde einzureichen. Ziel ist, die Interessen ihrer Mitglieder vertreten zu können. |
Diese Massnahmen sind notwendig: Im vergangenen Jahr wurden Einsparungen von 90 Millionen Franken nicht realisiert, weil Biosimilars zu wenig eingesetzt wurden
Den Einsatz von Biosimilars zu erhöhen ist notwendiger denn je. Das neue Biosimilar-Barometer zeigt, dass im Jahr 2023 Einsparungen in der Höhe von 90 Millionen Franken verpasst wurden, da in der Hälfte der Fälle weiterhin teure biologische Originalmedikamente (Referenzmedikamente) anstelle der günstigeren Biosimilar-Alternativen verwendet werden. Als Reaktion auf diesen Missstand treten 2024 mehrere Fördermassnahmen in Kraft, die Apotheker, Ärzte und Patienten dazu bewegen sollen, Biosimilars verstärkt einzusetzen.

Seit 2019 hat sich die Anzahl der in der Schweiz erhältlichen Biosimilars auf über 40 Produkte verdoppelt. Ihre Anwendungsrate ist jedoch nach wie vor zu niedrig, wie das neue Biosimilar-Barometer von biosimilar.ch, curafutura und intergenerika zeigt. Der durchschnittliche Anteil der Biosimilars liegt bei rund 50 %, und das selbst vier Jahre nach ihrer Einführung.
Damit verpufft die Wirkung der Biosimilars. Prämienzahlerinnen und -zahler bezahlen mehr, als sie eigentlich müssten. Im Jahr 2023 verhinderte die zu geringe Anwendung von Biosimilars Einsparungen in Höhe von 90 Millionen Franken. „Diese 90 Millionen Franken wurden umsonst und ohne jeden therapeutischen Mehrwert ausgegeben, das können wir so nicht goutieren und ist für die Prämienzahler nicht akzeptabel“, betont Pius Zängerle, Direktor von curafutura.
Um die Situation zu verbessern, treten im Laufe des Jahres 2024 mehrere Massnahmen zur Förderung von Biosimilars in Kraft.
Substitutionsrecht für Apotheker
Erstens sind Apotheker neu befugt, ein biologisches Originalmedikament durch eines seiner Biosimilars zu ersetzen. Sie verfügen über diese Kompetenz seit dem 1. Januar 2024 (Änderung von Art. 52a KVG). Konkret heisst das: Wenn ein Patient mit einem Rezept für ein Referenzmedikament in die Apotheke kommt, kann der Apotheker von sich aus entscheiden, ihm ein therapeutisch gleichwertiges und günstigeres Biosimilar zu geben. Die Austauschbarkeit von Biosimilars und Referenzmedikamenten wurde 2023 von Swissmedic bestätigt.
Differenzierter Selbstbehalt für Patienten
Zweitens werden die Patienten durch den Mechanismus des differenzierten Selbstbehalts dazu veranlasst, Biosimilars zu verwenden. Dieser galt zuvor nur für Generika; seit dem 1. Januar 2024 gilt er auch für Biosimilars. Er schafft einen finanziellen Anreiz: Wenn der Patient ein Biosimilar erhält, zahlt er den normalen Selbstbehalt von 10 %. Wenn er jedoch – obwohl es Biosimilar-Alternativen gibt – ein teures Referenzmedikament erhält, zahlt er einen erhöhten Selbstbehalt von 40 % (Art. 38a KLV)
Kostengutsprachen gelten sowohl für Biologika als auch für deren Biosimilars
Drittens sind seit 1. April 2024 Kostengutsprachen für Referenzpräparate automatisch auch für deren Biosimilars gültig. Der administrative Mehraufwand fällt nun bei einem Wechsel auf das Biosimilar weg. Ausserdem erhalten die Patienten die Sicherheit, dass nach einem Wechsel auf ein Biosimilar die Rückerstattung durch ihre Krankenversicherer weiterhin gegeben ist.
Revision der Vertriebsmargen für Medikamente
Viertens werden am 1. Juli 2024 die neuen Vertriebsmargen für Medikamente in Kraft treten. Sie reduzieren den derzeitigen Fehlanreiz: Heute erhalten Ärzte und Apotheker deutlich mehr Geld, wenn sie ein teures Referenzmedikament statt ein günstigeres Biosimilar abgeben. Es besteht somit der Anreiz das teure Referenzmedikament abzugeben um eine höhere Marge zu erzielen. Das neue System sorgt dafür, dass Biosimilars betreffend Vertriebsmarge gleich behandelt werden.
biosimilar.ch, curafutura und intergenerika begrüssen die verschiedenen Massnahmen zur Förderung der Biosimilars. Sie zeigen, dass der Bundesrat das Problem erkannt hat. Dank dem Biosimilar-Barometer wird zukünftig auch der Erfolg dieser Massnahmen beobachtet und ihre Wirksamkeit regelmässig überprüft.
Das Sparpotenzial wird weiterwachsen
Das Einsparpotenzial der Biosimilars wird in den nächsten Jahren weiterwachsen: Zahlreiche Biologika stehen vor dem Ablauf ihres Patents, die entsprechenden Biosimilars sind in der Entwicklung. Ganz neu dazugekommen ist Ranibizumab , ein Wirkstoff gegen Makuladegeneration. Insgesamt gibt es bis 2030 ein zusätzliches Einsparpotenzial im dreistelligen Millionenbereich. Deswegen sind Biosimilars für das Gesundheitswesen in der Schweiz eine wertvolle Option um Kosten zu sparen.
95 Prozent der Prämienfranken der obligatorischen Krankenpflegeversicherung (OKP) werden für Arztrechnungen, Medikamente, Spitalkosten oder Labor aufgewendet. Die restlichen 5 Prozent sind Verwaltungsaufwände. Lediglich 0.3 Prozent werden für Werbung ausgegeben. Die parlamentarische Initiative, die diese Woche im Parlament beraten wird, hat zum Ziel, Werbung ganz abzuschaffen. Das erweckt den Anschein, den Fokus anderswo hinlenken zu wollen: Auf die Installierung einer kantonalen oder nationalen Einheitskasse. Und dieser unter dem Vorwand der finanziellen Entlastung für Prämienzahlerinnen und -zahler den Weg zu ebnen. curafutura wehrt sich entschieden dagegen. Wirklich sparen lässt sich mittels Reformen. Mit einer Einheitskasse hingegen wird das Krankenversicherungsgesetz auf Kosten der Versicherten ausgehebelt. Sie verlieren die Wahlfreiheit und werden bevormundet. Und dies mit einem Verwaltungsapparat, der kaum kleiner wird, wenn der Staat die Fäden in der Hand hält.
curafutura steht für eine transparente Gestaltung des Krankenversicherer-Wesens. Die Versicherer weisen ihre Verwaltungskosten denn auch transparent aus. Diese belaufen sich auf knapp 5 Prozent der Grundversicherung. Die Werbekosten machen nur rund 0,3 Prozent des Gesamtvolumens aus. Der Antrag aus dem Parlament, diese abzuschaffen, muss jene irritieren, die sich für Wahlfreiheit der Versicherten einsetzen und Wettbewerb als gesunden Treiber für faire Preise, tiefe Verwaltungskosten und Freiheit bei der Wahl des Versicherers und des Produktes sehen. curafutura hat die Kritiker im Verdacht, die Werbekosten über Umweg für das Ebnen einer kantonalen oder nationalen Einheitskasse zu missbrauchen.
Denn mit einem Werbeaufwand von rund 0.3 Prozent halten die Versicherer ihre Budgets im Interesse ihrer Versicherten gezielt tief. Zusätzlich prüft das Bundesamt für Gesundheit BAG, ob die Versicherer die Verwaltungskosten auf ein für die wirtschaftliche Geschäftsführung erforderliches Mass beschränkt halten. Wer also Kostendämpfung im Gesundheitswesen anstrebt, der setzt sich dafür ein, dass der Leistungskatalog der Grundversicherung nicht weiter ausgebaut wird, die Digitalisierung vorankommt oder die einheitliche Finanzierung EFAS gemäss Fahrplan umgesetzt wird.
curafutura appelliert, bei den Werbekosten die Relationen im Auge zu behalten. Und die eigentlichen Ziele mitzubeurteilen, die hinter dem Ansinnen stecken. Die Umsetzung einer Initiative wie jener aus dem Kanton Waadt, die ebenfalls zur Debatte steht und die das KVG so ändern will, dass die Kantone per Gesetz eine kantonale Einrichtung schaffen können, würde die zentralen Grundsätze des KVG umstossen. Dies vor allem im Bereich der freien Wahl des Krankenversicherers, der Finanzierung der Grundversicherungsleistungen sowie der Festlegung der Prämien. Innovation und Verbesserungen im Gesundheitswesen gingen dadurch verloren. Ausserdem würde die kantonale Initiative komplizierte und teure Parallelsysteme schaffen, weil es Kantone mit und solche ohne Einheitskasse gäbe. Die Konsequenz wäre eine Benachteiligung der Versicherten in Kantonen mit Einheitskasse.
Kostenmonitoring OKP: Deutlicher Kostenanstieg setzt sich fort
Die Gesundheitskosten in der Grundversicherung (OKP) sind auch 2023 deutlich gestiegen. Die Bruttokosten pro Person beliefen sich auf 4’513 Franken. Das entspricht einem Anstieg von 4,6 % gegenüber dem Vorjahr. Am stärksten stiegen die Kosten in der Physiotherapie (+7,0 %), der Spitex (+6,1 %) und im stationären Spitalbereich (+5,3 %). Diese bedenkliche Entwicklung unterstreicht mehr denn je die Notwendigkeit wichtiger Reformen des Gesundheitssystems. Dazu zählen für curafutura die einheitliche Finanzierung EFAS, die Revision des veralteten Arzttarifs TARMED durch TARDOC und die Anpassung der Regeln für die Festsetzung der Medikamentenpreise. Hier liegt ein Vorschlag schon lange auf dem Tisch, wonach die Preise auf Basis des Budget-Impacts berechnet werden sollen.
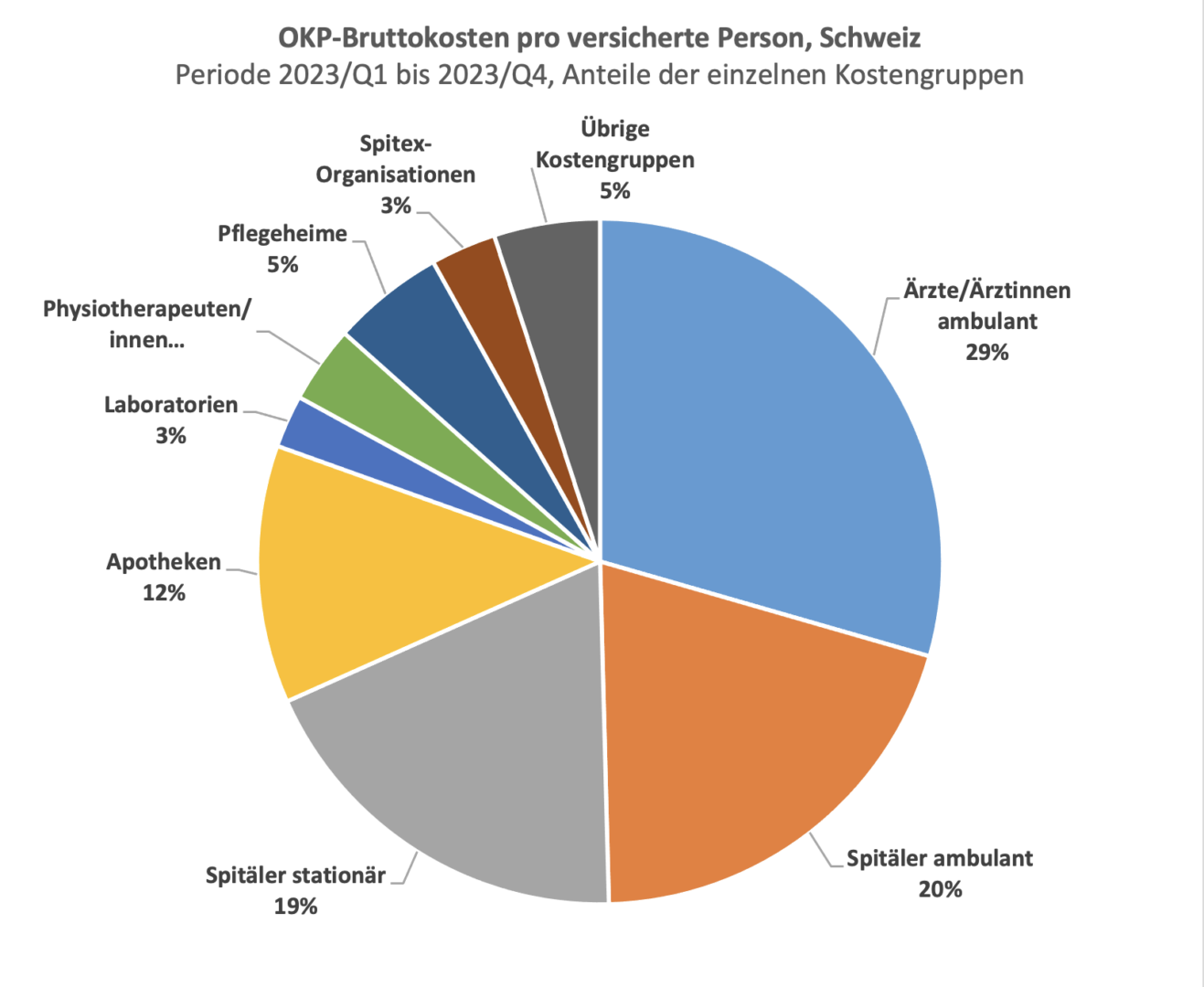
Das Kostenmonitoring von curafutura zeigt ein ungebrochenes, stark steigendes Wachstum der Gesundheitskosten in der Grundversicherung (OKP) im Jahr 2023. Von Januar bis Dezember 2023 beliefen sich die Bruttokosten pro versicherte Person auf 4’513 Franken. Dies entspricht einem beschleunigten Anstieg von 4,6 % im Vergleich zum Vorjahr (Januar bis Dezember 2022), gegenüber 2.6 % von 2021 zu 2022. Am stärksten stiegen die Kosten der Physiotherapie (+7,0 %), der Spitex (+6,1 %) und im stationären Spitalbereich (+5,3 %).
Unerwartet starker Anstieg im stationären Spitalbereich
Der deutliche Kostenanstieg im stationären Spitalbereich (+5,3 %) betrifft einen Bereich, der einen grossen Anteil der Gesamtkosten (19 %) ausmacht. Er ist unerwartet, weil der Trend von der stationären zur ambulanten Versorgung geht. Immer mehr Operationen können ambulant durchgeführt werden, ohne dass der Patient die Nacht im Spital verbringen muss.
Die Zahlen zeigen es klar: Die Ambulantisierung muss weiter gefördert werden. Die Reform der einheitlichen Finanzierung EFAS wird hier massgeblich einen positiven Effekt haben.
Medikamente
Die Medikamentenkosten mit einem Anteil an den Kosten der Grundversicherung von 22 % sind im Jahr 2023 um 4 % gestiegen. Die Regeln für die Preisfestsetzung sind dem Umstand, dass immer mehr teure Therapien auf den Markt kommen, nicht mehr angemessen. So fordert curafutura das Parlament auf, den Budget-Impact als Kriterium einzuführen, wie es die überwiesene Motion Dittli vorsieht. Diese erlaubt es, dem kommerziellen Erfolg eines Medikaments Rechnung zu tragen, indem ab einer bestimmten Umsatzschwelle (z.B. 20 Millionen Franken pro Jahr) automatische Preisabschläge vorgesehen werden.
Physiotherapie
Der starke Kostenanstieg in der Physiotherapie (+7 %) ist zum Teil auf den langfristigen Trend zurückzuführen, dass mehr konservative Behandlungen durchgeführt werden. Er unterstreicht jedoch auch die Notwendigkeit, einen neuen Tarif zwischen den Tarifpartnern auszuhandeln. Für curafutura muss auch die Transparenz verbessert werden, um die derzeit bestehenden Möglichkeiten zur künstlichen Optimierung der Rechnungsstellung zu bekämpfen. Der vom EDI geplante Tarifeingriff geht in diese Richtung.
curafutura bedauert den Entscheid der Gesundheitskommission des Ständerates, die Netzwerke wieder in das zweite Massnahmenpaket zur Kostendämpfung aufzunehmen.
Die Netzwerke zur koordinierten Versorgung haben sich in der Schweiz in den letzten Jahren äusserst dynamisch entwickelt und immer mehr Versicherte wählen diese Versicherungsform auf freiwilliger Basis. Es ist daher völlig unnötig, diesen Bereich mit einer überflüssigen und sogar schädlichen Regulierung zu belasten, da diese die Administration der Netzwerke erschweren würde. curafutura lehnt daher den Beschluss der Gesundheitskommission des Ständerates ab.
„Wir sind überzeugt, dass es nicht nötig ist, einen Bereich zu regulieren, der bereits sehr gut funktioniert, da sich die Netzwerke im Zusammenhang mit alternativen Versicherungsmodellen seit Jahren gut und kontinuierlich entwickeln“, sagt Pius Zängerle, Direktor von curafutura. Der Entscheid der SGK-S zu den Netzwerken würde nur zu einem administrativen Mehraufwand führen, ohne einen zusätzlichen Nutzen zu bringen.
Netzwerke werden bereits durch die einheitliche Finanzierung EFAS gefördert
Mit der Annahme der einheitlichen Finanzierung (EFAS) am 22. Dezember 2023 hat das Parlament einen Beschluss gefasst, der die Entwicklung von Netzwerken zur koordinierten Versorgung beschleunigen wird. EFAS wird nämlich die durch die Netzwerke erzielten Einsparungen erhöhen und es folglich ermöglichen, die in diesen Modellen angebotenen Rabatte im Vergleich zur Standardprämie zu erhöhen. Dadurch werden die Netzwerke für die Versicherten noch attraktiver.
curafutura legt dem Plenum des Ständerates nahe, den heutigen Entscheid der SGK-S zu korrigieren. So ist die Massnahme zu den Netzwerken aus dem zweiten Massnahmenpaket zur Kostendämpfung zu streichen, wie dies bereits der Nationalrat beschlossen hatte. Eine Überregulierung der Netzwerke wäre kontraproduktiv und würde ihre Entwicklung gefährden.
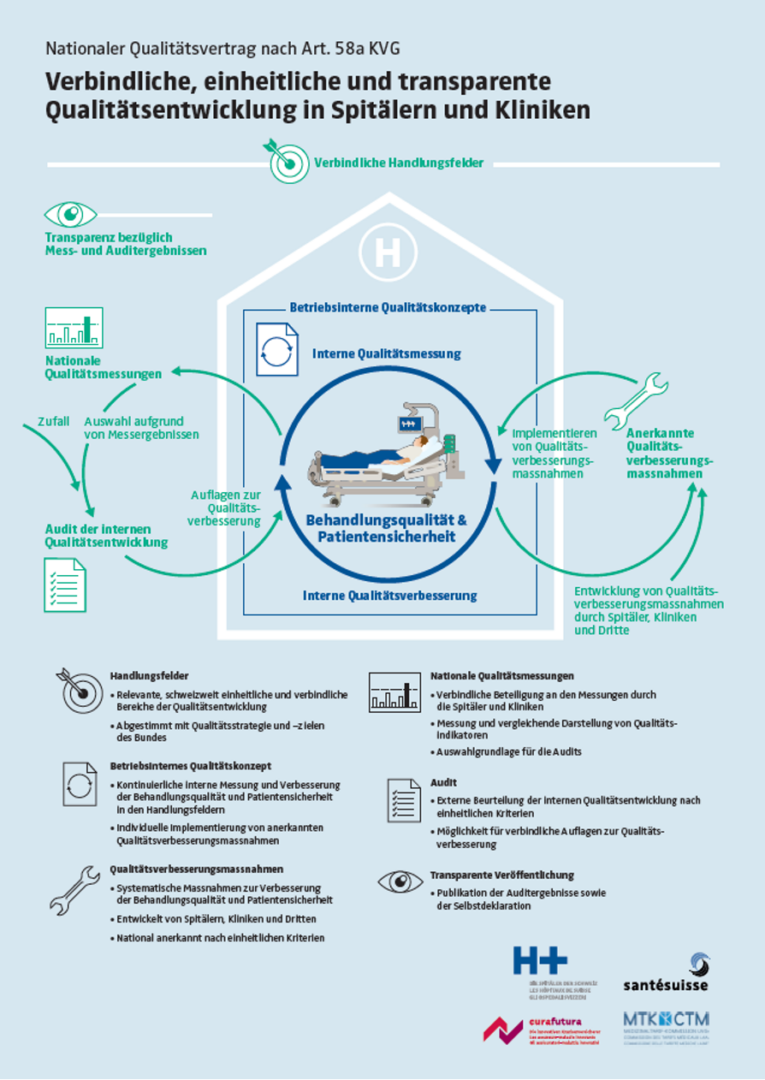
H+, santésuisse und curafutura haben gemeinsam den überarbeiteten Qualitätsvertrag für Spitäler und Kliniken beim Bundesrat eingereicht. Der erste Vertrag dieser Art sollte nun vom Bundesrat genehmigt werden. Das ist ein wichtiger Schritt für die Qualitätsentwicklung und Patientensicherheit in Spitälern und Kliniken sowie ein Beleg für die gute Zusammenarbeit von Spitälern und Kliniken mit den Krankenversicherern.
Bereits im Mai 2022 haben H+, santésuisse und curafutura einen Qualitätsvertrag beim Bundesrat eingereicht, der in Partnerschaft mit der Medizinaltarif-Kommission UVG (MTK) ausgearbeitet wurde. Der Vertrag wurde in den vergangenen Monaten gemäss den Rückmeldungen des Bundesamts für Gesundheit überarbeitet, so dass einer Genehmigung durch den Bundesrat nichts mehr im Weg stehen sollte. Zeitgleich mit der Genehmigung des Qualitätsvertrags mit den Krankenversicherern wird der identische Qualitätsvertrag zwischen H+ und der MTK in Kraft treten. Auf der Grundlage dieser Qualitätsverträge kann eine verbindliche, national einheitliche und transparente Qualitätsentwicklung vorangetrieben werden.
Gemeinsamer Meilenstein für Spitäler und Versicherer
Das Krankenversicherungsgesetz (KVG) fordert gemäss Artikel 58a den Abschluss von gesamtschweizerischen Verträgen über die Qualitätsentwicklung zwischen den Verbänden der Leistungserbringer und der Krankenversicherer (Qualitätsverträge). Durch die gemeinsamen Anstrengungen von H+, santésuisse und curafutura ist nun ein erster Qualitätsvertrag zur Genehmigung bereit. Der Abschluss des Vertrags und die Eingabe an den Bundesrat ist das Ergebnis einer guten und intensiven Zusammenarbeit zwischen H+ und den Versichererverbänden.
Fokus auf Qualität in strategischen Handlungsfeldern
Die Vertragspartner haben den Qualitätsvertrag nach Art. 58a KVG entlang der Handlungsfelder der Vierjahresziele des Bundesrats zur Qualitätsentwicklung strukturiert: Qualitätskultur, Patientensicherheit, evidenzbasierte Entscheidungsfindung sowie Patientenzentriertheit. In diesen Handlungsfeldern müssen alle Spitäler und Kliniken anerkannte Qualitätsverbesserungsmassnahmen einführen und umsetzen. Ein zentrales Element ist die kontinuierliche Verbesserung und Überprüfung dieser Prozesse. Spitäler und Kliniken können bereits umgesetzte Qualitätsmassnahmen anerkennen lassen, so dass auf bewährten Aktivitäten aufgebaut werden kann.
Transparente Weiterentwicklung der Qualität
Mit dem Qualitätsvertrag erfüllen Spitäler und Kliniken die gesetzlichen Vorgaben. Gleichzeitig wird mit diesem Schritt auch eine Kultur der Qualitätsentwicklung in der Spitalbranche geschaffen. Das Ziel ist klar: eine kontinuierliche Weiterentwicklung und Verbesserung der Behandlungsqualität und der Patientensicherheit. Auch die Transparenz nimmt dabei eine wichtige Rolle ein: Die Selbstdeklaration zu den gewählten Qualitätsverbesserungsmassnahmen sowie der Stand der Einführung dieser Massnahmen werden transparent publiziert. Dasselbe gilt auch für das Ergebnis der Audits. Diese und weitere Ergebnisse zu den Spitälern und Kliniken werden auf der Website spitalinfo.ch veröffentlicht.
Gleich zwei parlamentarische Vorstösse verlangen die Integration neuer Leistungen in die obligatorische Krankenpflegeversicherung OKP. curafutura hat dagegen grosse Vorbehalte. Der Katalog ist bereits voll ausgebaut. Ziel muss eine Entschlackung und nicht ein weiterer Ausbau sein, der letztlich bei den Prämien der Versicherten durchschlägt.
Der Leistungsausbau der obligatorischen Krankenpflegeversicherung OKP geht trotz Forderungen nach Entlastung der Prämienzahlerinnen und -zahler auch 2024 weiter. Gleich zwei entsprechende parlamentarische Vorstösse führen zu einem Leistungsausbau und damit zur Kostensteigerung, für die letztlich die Versicherten aufkommen müssen. Beide Vorstösse stehen in der nationalrätlichen Gesundheitskommission SGK-N zur Debatte, die diese Woche tagt. Eine Motion aus dem Ständerat hat zum Ziel, für Dolmetsch-Leistungen für Fremdsprachige im Gesundheitswesen eine nationale Vergütungspflicht einführen. In einer parlamentarischen Initiative aus den Reihen des Nationalrates wird verlangt, dass verschiedene Kosten für zahnärztliche Behandlungen wie etwa jene zur Prävention (regelmässige Kontrollen/ Dentalhygiene) durch die OKP übernommen werden.
Vorstösse schiessen über das Ziel hinaus
Beide Vorstösse sind gut gemeint, doch schiessen sie über das Ziel hinaus. Nach Ansicht von curafutura muss es eine Grenze geben, wann die Verantwortung des Staates aufhört und dem Bürger die Selbstfinanzierung zugemutet werden kann. Schon heute haben wir de Facto einen voll ausgebauten Leistungskatalog in der Grundversicherung mit einer Abdeckung von fast 100 % aller Leistungen.
Entsprechend seltsam mutet es an, wenn jeweils im Herbst rund um die Kommunikation der neuen Prämien die Rufe nach Reformen und sofort umzusetzenden Massnahmen gegen höhere Prämien sehr laut sind, «unter dem Jahr jedoch Begehrlichkeiten stattgegeben wird, die letztlich mit zur Prämienerhöhung beitragen, weil neue Leistungen auf Geheiss der Politik von der OKP übernommen werden», sagt Pius Zängerle, Direktor von curafutura. Was einmal im Katalog drin sei, sei nicht mehr rauszubringen. Umso wichtiger sei es, nicht laufend neue Massnahmen in den Leistungskatalog einzubauen.
Der Bundesrat sagt Ja zur Anpassung bei den rezeptpflichtigen Medikamenten-Vertriebsmargen. Er macht damit den Weg frei für mehr Generika. Diese Anpassung dämpft die Kosten sofort um 60 Millionen Franken und erlaubt längerfristige Einsparungen von mehreren 100 Millionen Franken. Es ist eine deutliche Systemverbesserung. Denn dank der Anpassung wird der Fehlanreiz reduziert, dass Apothekerinnen und Apotheker, Ärztinnen und Ärzte sowie ambulante Spitaldienste am Originalmedikament mehr verdienen. Dadurch wird dem gleichwertigen, aber günstigeren Generikum endlich der Vorrang gegeben. Der Entscheid zeigt, dass gemeinsam erarbeitete Lösungen besser sind. Die Verbände curafutura, FMH/APA, H+ und pharmaSuisse haben sich mit dem Eidgenössischen Departement des Innern (EDI) für diese konstruktive Lösung eingesetzt.
Der Bundesrat setzt ein Zeichen und gibt mit seinem Ja zur Anpassung der Vertriebsmargen bei den rezeptpflichtigen Medikamenten den Weg frei für mehr Generika in der Schweiz. Dies ist aus drei Gründen ein positiver Entscheid. Erstens wird der Fehlanreiz korrigiert, dass Apothekerinnen und Apotheker, Ärztinnen und Ärzte sowie ambulante Spitaldienste am Original deutlich mehr verdienen. Zweitens profitieren die Prämienzahlerinnen und -zahler. Denn ihr Portemonnaie wird entlastet, da Generika günstiger sind als Originalmedikamente und für teurere Medikamente weniger bezahlt werden muss. Drittens hat der Entscheid Symbolcharakter: curafutura, FMH/APA, H+ und pharmaSuisse haben mit dem EDI sowie weiteren Akteuren gemeinsam einen Konsens gefunden, der die Gesundheitskosten dämpft und dem Auftrag des Parlamentes entspricht.
Der Entscheid wird positive Auswirkungen auf die Kosten der Medikamente haben. Das Volumen steigt kontinuierlich an und liegt in der obligatorischen Krankenpflegeversicherung OKP aktuell bei knapp einem Viertel der 37.7 Milliarden Franken Gesamtkosten. Die vier Akteure rechnen mit einer Kostendämpfung von mehreren 100 Millionen Franken aufgrund der Verschiebung von Originalpräparaten zu mehr Generika inklusive Biosimilars. Die sofortigen Einsparungen betragen 60 Millionen Franken. Diese kommen zustande, weil die teuren Medikamente dank der Anpassung der Vertriebsmargen günstiger werden. Mit der Vertriebsmarge werden bei den Leistungserbringern die Kapital-, Infrastruktur- und Personalkosten gedeckt.
Diese Lösung zeigt, dass ein konstruktiver Austausch am runden Tisch und unter Einbezug aller Akteure durchaus gute Chancen hat, erfolgreich umgesetzt zu werden.
Die breite Allianz von 22 Akteuren der Gesundheitsbranche ruft das Parlament dazu auf, die Vorlage zur einheitlichen Finanzierung ambulanter und stationärer Leistungen (EFAS) schlank zu halten und zu einem Abschluss zu bringen. Dazu braucht es eine klare Verbindlichkeit beim Einbezug der Pflege und den Willen, die Reform nicht zu überladen.
EFAS behebt mit der Vereinheitlichung der Finanzierung ambulant/stationär bestehende Fehlanreize, führt zu mehr Transparenz und Vergleichbarkeit der Finanzflüsse im Gesundheitssystem, einer sinnvollen und erwünschten Verlagerung von stationär zu ambulant sowie zur Förderung der integrierten Versorgung. Davon profitieren die Prämienzahlerinnen und -zahler. Die Reform ist an sich denn auch unbestritten. In der bevorstehenden Differenzbereinigung der beiden Kammern geht es nun noch einmal um wichtige Eckwerte.
Für einen verbindlichen Einbezug der Pflege
Der Nationalrat hat in der vergangenen Herbstsession vier Jahre nach Erstberatung von EFAS bei einem Knackpunkt der Vorlage einem Kompromiss zugestimmt. Wie vom Ständerat beschlossen, sollen die Pflegeleistungen zwar in die Vorlage integriert werden, jedoch nicht wie von der kleinen Kammer vorgesehen mit einer fixen Frist, sondern flexibel und an Bedingungen geknüpft. Nun ist der Ball erneut beim Ständerat. Seine vorberatende Kommission hat an ihrer Sitzung vom 12./13. Oktober 2023 die bestehenden Differenzen beraten und hält an ihrem Beschluss einer fixen Aufnahme der Pflegeleistungen vier Jahre nach Inkrafttreten von EFAS fest.
Die Allianzpartner teilen den Wunsch nach einer Verbindlichkeit bei der Integration der Pflege. Damit entsteht Rechtssicherheit und die Arbeiten für die Schaffung einer Tariforganisation können zielgerichtet angegangen werden. Notwendige Voraussetzung für den Einbezug der Pflegeleistungen ist die Transparenz über die OKP-pflichtigen Pflegekosten.
Eine Verknüpfung von EFAS mit der Pflegeinitiative, wie vom Nationalrat vorgeschlagen wurde, ist jedoch unnötig. Es besteht weder eine rechtliche noch eine materielle Verbindung zwischen den beiden Themen. Die Aufnahme derartiger Anliegen birgt das Potenzial der Ablenkung vom Reformgedanken. Dies gilt es zu vermeiden.
Das Effizienzpotenzial der Reform ausschöpfen
Bei der Leistungserbringung im stationären Bereich erhalten heute sowohl die Krankenversicherer als auch die Kantone eine Rechnung. Mit EFAS wird das Finanzierungssystem vereinfacht. Folgerichtig sollen unnötige doppelte Abwicklungsprozesse eliminiert werden. De facto benötigen nur die Versicherer, deren Kerngeschäft die Rechnungskontrolle ist, den Zugang zu Originalrechnungen. Ausserdem ist es aus Datenschutzgründen heikel, sensible Personendaten der Versicherten in nicht anonymisierter Form bei mehreren Instanzen verfügbar zu machen. Die Allianz spricht sich daher gegen die doppelte Rechnungskontrolle bzw. die zusätzliche Kontrolle durch die Kantone aus.
Die Allianzpartner appellieren an den Ständerat und an den Nationalrat, diese systemrelevante Reform, die nach 14 Jahren im parlamentarischen Prozess ausgereift ist, zügig zum Abschluss zu bringen – wenn möglich in der kommenden Wintersession. Damit die Vorteile der Reform möglichst bald ihre Wirkung entfalten und alle medizinischen und pflegerischen Leistungen, egal ob ambulant oder stationär durchgeführt, «aus einer Hand» finanziert werden.
Weitere Informationen zu EFAS finden Sie hier.
Auskünfte:
- Pius Zängerle, Direktor curafutura, 079 653 12 60, pius.zaengerle@curafutura.ch
- Franziska Lenz, Abteilungsleiterin Politik & Kommunikation FMH, 031 359 11 11,kommunikation@fmh.ch
- Anne-Geneviève Bütikofer, Direktorin H+, 031 335 11 63, medien@hplus.ch
- Daniel Höchli, Geschäftsführer ARTISET, 031 385 33 48, media@artiset.ch
- Marcel Durst, Geschäftsführer ASPS, 079 300 73 59, marcel.durst@spitexprivee.swiss
- Andreas Faller, Geschäftsführer Bündnis Freiheitliches Gesundheitswesen, 079 415 33 37, andreas.faller@facons.ch
- Dr. Fridolin Marty, Leiter Gesundheitspolitik economiesuisse, 044 421 35 26, fridolin.marty@economiesuisse.ch
- Annamaria Müller, Präsidentin fmc, 079 751 94 01, annamaria.mueller@fmc.ch
- Prof. Dr. Michele Genoni, Präsident FMCH, 032 329 50 00, michele.genoni@fmch.ch
- Dr. med. Fulvia Rota, Co-Präsidentin FMPP, 031 313 88 33, fmpp@psychiatrie.ch
- Dr. René Buholzer, Geschäftsführer Interpharma, 061 264 34 14, rene.buholzer@interpharma.ch
- Babette Sigg, Präsidentin Schweizerisches Konsumentenforum kf, 076 373 83 18, praesidentin@konsum.ch
- Dr. med. Anne Sybil Götschi, Präsidentin medswiss.net, 076 365 97 34, info@medswissnet.ch
- Dr. med. Philippe Luchsinger, Präsident mfe, Haus- und Kinderärzte Schweiz, 044 762 40 90, philippe.luchsinger@hausaerzteschweiz.ch
- Andrea Brügger, Leiterin Public Affairs pharmaSuisse, 031 978 58 18, publicaffairs@pharmasuisse.org
- PD Dr. med. Christoph Weber, Präsident SBV-ASMI, 031 312 03 03, christoph.weber@sbv-asmi.ch
- Pia Guggenbühl, Public Affairs und Kommunikation scienceindustries, 044 368 17 44,pia.guggenbuehl@scienceindustries.ch
- Christian Streit, Geschäftsführer senesuisse, 031 911 20 00, chstreit@senesuisse.ch
- Marianne Pfister, Co-Geschäftsführerin Spitex Schweiz, 031 381 22 81, pfister@spitex.ch
- Dr. Willy Oggier, Präsident SW!SS REHA, 079 407 23 51, info@swiss-reha.com
- Liliane Scherer, Leiterin Kommunikation und Politik vips, 076 779 57 22, liliane.scherer@vips.ch
Ziel ist die Revision des Tarifs: curafutura fordert die Tarifpartner auf, die Verhandlungen rasch und auf Basis klar definierter Bedingungen aufzunehmen.
Der Bereich der Physiotherapie verzeichnet einen sehr starken Anstieg der Kosten zu Lasten der obligatorischen Grundversicherung. Das Volumen hat sich in den letzten zehn Jahren von 600 Millionen Franken auf 1,3 Milliarden Franken pro Jahr mehr als verdoppelt. curafutura unterstützt daher den vom Bundesrat geplanten Tarifeingriff. Dank diesem werden Möglichkeiten zur Optimierung der Rechnungsstellung bekämpft. Das ist für curafutura aber nur ein Zwischenschritt. Ziel muss eine Totalrevision des Tarifs sein. curafutura fordert deshalb die Tarifpartner auf, rasch die notwendigen Schritte für Verhandlungen einzuleiten.
Der starke Kostenanstieg im Bereich der Physiotherapie muss differenziert analysiert werden. Zum Teil ist er auf Bestrebungen zurückzuführen, dass vermehrt konservative Behandlungen durchgeführt werden. Diese können oftmals die invasivere Behandlung einer Operation vermeiden. Das ist eine erfreuliche Entwicklung. Jedoch ist ein Teil des Kostenanstiegs auf die im aktuellen Tarif vorhandenen Möglichkeiten zur Optimierung der Rechnungsstellung zurückzuführen – diese Entwicklung ist negativ und stellt einen künstlichen Kostenanstieg dar, der die Prämienzahler belastet und ohne Mehrwert für die Patienten ist.
curafutura unterstützt deshalb den Tarifeingriff, da die Möglichkeiten zur Optimierung der Abrechnung beseitigt werden müssen. Ein Beispiel einer solchen Optimierung ist sichtbar in der in den letzten Jahren festgestellten Verschiebung zwischen der Position 7301 Allgemeine Physiotherapie und der Position 7311 Komplexe Physiotherapie, die immer häufiger genutzt und um 60% höher vergütet wird.
Gesamttarifrevision: curafutura ruft die Partner zu einer raschen Aufnahme der Verhandlungen auf
Der vom Bundesrat geplante Tarifeingriff ist die kurzfristige Handlung, die curafutura unterstützt, nachdem jahrelang keine Bestrebungen offensichtlich erkennbar waren, den Tarif zu revidieren. Mittelfristig muss aber zwingend auch die Tarifstruktur für die Physiotherapie als Ganzes überarbeitet werden, da die aktuelle Struktur nicht mehr adäquat ist. Aus diesem Grund ruft curafutura die Tarifpartner dazu auf, die Verhandlungen rasch aufzunehmen.
Es ist jedoch wichtig, dass diese Verhandlungen von Anfang an in einem klaren Rahmen stattfinden. Ansonsten besteht die Gefahr, dass die Verhandlungen nicht abgeschlossen werden können, wie es bei den letzten offiziellen Verhandlungen im Jahr 2016 der Fall war. Damals hatten die Verbände der Physiotherapeuten das Konzept der Kostenneutralität nicht akzeptiert. Alle anderen Inhalte an der Tarifstruktur konnten fertig verhandelt werden.
curafutura möchte deshalb an zwei wesentliche Prinzipien erinnern, die den Rahmen für die anstehenden Tarifverhandlungen bilden sollen. Erstens muss die neue Tarifstruktur von einem Kostenneutralitätskonzept begleitet werden, das sicherstellt, dass der Übergang von der aktuellen zur zukünftigen Tarifstruktur nicht zu einem künstlichen Kostenanstieg führt. Zweitens müssen sich die Verhandlungen auf Daten über die Kosten der Physiotherapeuten und ihrer Leistungen stützen können. Wir fordern daher die Verbände der Physiotherapeuten auf, diese Daten den Versicherern zuzustellen. Je schneller diese Daten geliefert werden, desto schneller können die Tarifverhandlungen beginnen.
