curafutura deplora la decisione della Commissione della sicurezza sociale e della sanità del Consiglio degli Stati (CSSS-S) di reinserire le reti di cure coordinate nel secondo pacchetto di misure di contenimento dei costi.
Negli ultimi anni, in Svizzera, le reti di cure coordinate hanno fatto segnare uno sviluppo molto dinamico e un numero crescente di assicurati sceglie consapevolmente questa forma di assicurazione. È dunque del tutto inutile appesantire il settore con una regolamentazione superflua e addirittura dannosa, che complicherebbe l’amministrazione delle reti. curafutura respinge quindi la decisione della Commissione della sicurezza sociale e della sanità del Consiglio degli Stati.
«Siamo convinti che non sia necessario regolamentare ulteriormente un settore che funziona già molto bene», afferma Pius Zängerle, direttore di curafutura, che sottolinea come le reti legate a modelli assicurativi alternativi si stiano sviluppando da anni in modo costante e con risultati positivi. La decisione della CSSS-S non fa altro che accrescere il carico amministrativo senza apportare benefici.
Il finanziamento uniforme EFAS garantisce già a promozione delle reti di cure
Con l’adozione del finanziamento uniforme EFAS, lo scorso 22 dicembre, il Parlamento ha preso una decisione che accelererà lo sviluppo delle reti di cure integrate. EFAS permetterà in effetti di aumentare i risparmi ottenuti grazie alle reti e, di rimando, gli sconti che i modelli assicurativi alternativi offrono rispetto al modello standard. Questo, a sua volta, renderà le reti di cure ancora più interessanti per gli assicurati.
curafutura esorta il plenum del Consiglio degli Stati a correggere la decisione odierna della Commissione, stralciando dal secondo pacchetto di misure di contenimento dei costi il provvedimento relativo alle reti di cure coordinate, come peraltro già deciso dal Consiglio nazionale. Un eccesso di regolamentazione sarebbe controproducente e comprometterebbe lo sviluppo delle reti di cure.
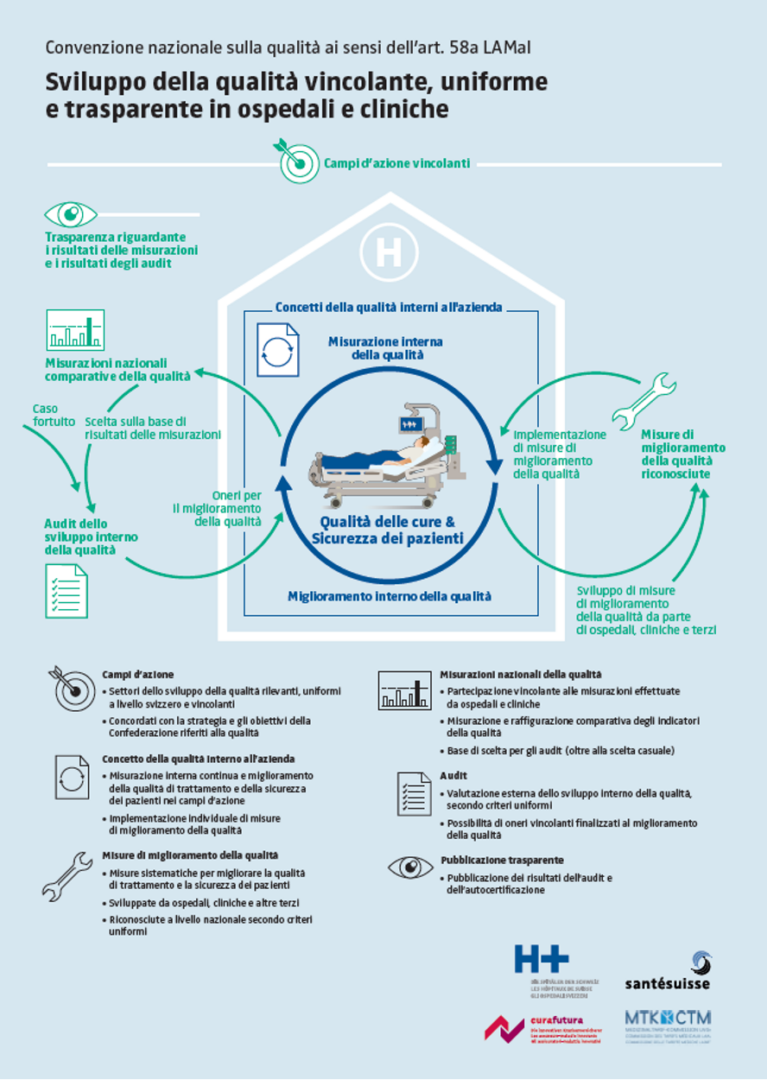
H+, santésuisse e curafutura hanno inoltrato congiuntamente al Consiglio federale la convenzione rielaborata sulla qualità per ospedali e cliniche. La prima convenzione di questo genere dovrebbe ora ottenere l’approvazione del Consiglio federale. Si tratta di un passo importante per lo sviluppo della qualità e la sicurezza dei pazienti in ospedali e cliniche ed è una dimostrazione della buona collaborazione di ospedali e cliniche con gli assicuratori malattie.
Già nel mese di maggio 2022 H+, santésuisse e curafutura hanno inoltrato una Convenzione sulla qualità al Consiglio federale, elaborata assieme alla Commissione delle tariffe mediche LAINF (CTM) quale partner. Negli scorsi mesi la Convenzione è stata rielaborata secondo i riscontri ricevuti dall’Ufficio federale della sanità pubblica, di modo che non dovrebbero più esserci ostacoli all’approvazione da parte del Consiglio federale. Contemporaneamente all’approvazione della Convenzione sulla qualità con gli assicuratori malattie entrerà in vigore l’identica Convenzione sulla qualità tra H+ e la CTM. Sulla base di tali Convenzioni sulla qualità sarà possibile portare avanti uno sviluppo della qualità vincolante, unitario e trasparente a livello nazionale.
Pietra miliare comune per ospedali e assicuratori
L’articolo 58a della Legge sull’assicurazione malattie (LAMal) chiede la stipulazione di convenzioni a livello svizzero sullo sviluppo della qualità tra le federazioni dei fornitori di prestazioni e gli assicuratori malattia (convenzioni sulla qualità). Grazie agli sforzi comuni profusi da H+, santésuisse e curafutura ora è pronta una prima Convenzione sulla qualità per l’approvazione. La stipulazione della Convenzione e l’inoltro al Consiglio federale sono il risultato di una buona e intensa collaborazione tra H+ e le associazioni degli assicuratori.
Accento posto sulla qualità in campi d’azione strategici
Le parti contraenti hanno strutturato la Convenzione sulla qualità ai sensi dell’art. 58a LAMal secondo i campi d’azione degli obiettivi quadriennali del Consiglio federale sullo sviluppo della qualità: cultura della qualità, sicurezza del paziente, processo decisionale basato sulle evidenze e centralità del paziente. In tali campi d’azione tutti gli ospedali e le cliniche devono introdurre e attuare misure di miglioramento della qualità riconosciute. Un elemento centrale è costituito dal miglioramento e dalla verifica continui di tali processi. Ospedali e cliniche possono far riconoscere misure di qualità già attuate per potersi basare su attività sperimentate.
Sviluppo ulteriore trasparente della qualità
Con la Convenzione sulla qualità ospedali e cliniche adempiono le prescrizioni di legge. Nel contempo, in tal modo, viene pure creata una cultura dello sviluppo della qualità nel settore ospedaliero. L’obiettivo è chiaro: uno sviluppo ulteriore continuo e un miglioramento della qualità di trattamento e della sicurezza del paziente. Un ruolo importante in questo contesto è assunto pure dalla trasparenza: l’autocertificazione riferita alle misure di miglioramento della qualità scelte e lo stato dell’introduzione di tali misure vengono pubblicati in maniera trasparente. Ciò vale pure per il risultato degli audit. Questi e altri risultati riferiti a ospedali e cliniche vengono pubblicati sul sito web info-ospedali.ch.
Il Consiglio federale ha accettato l’adeguamento dei margini di distribuzione dei medicamenti, aprendo la strada a un maggiore utilizzo dei generici. L’adeguamento indurrà un risparmio immediato di 60 milioni di franchi e a lungo termine permetterà un’ulteriore riduzione dei costi per diverse centinaia di milioni di franchi. Si tratta di un significativo miglioramento del sistema, in particolare perché viene meno l’incentivo controproducente che spinge medici, farmacisti e servizi ospedalieri ambulatoriali a prescrivere o dispensare medicamenti originali che assicurano un guadagno maggiore. Finalmente avrà la priorità il farmaco generico equivalente all’originale, ma più economico. Questa soluzione è il frutto della collaborazione costruttiva tra curafutura, FMH/APA, H+, pharmaSuisse da un lato e il Dipartimento federale dell’interno (DFI) dall’altro. La decisione del Governo dimostra la validità delle soluzioni sviluppate congiuntamente.
Il Consiglio federale lancia un segnale importante: accettando l’adeguamento dei margini di distribuzione dei medicamenti con obbligo di prescrizione, apre la strada a un maggiore utilizzo dei generici in Svizzera. Si tratta di una decisione positiva per tre motivi. Primo, corregge un incentivo sbagliato che spinge farmacisti, medici e servizi ospedalieri ambulatoriali a optare per il preparato originale perché guadagnano nettamente di più. Secondo, porta un vantaggio agli assicurati visto che riduce il loro carico finanziario: i generici costano meno dei farmaci originali e il prezzo dei medicamenti più cari scende. Terzo, la decisione del Consiglio federale ha carattere simbolico: curafutura, FMH/APA e H+ e pharmaSuisse hanno lavorato insieme al DFI e altri attori interessati per trovare una soluzione consensuale che permette di contenere i costi della sanità e adempiere il mandato del Parlamento.
La decisione avrà un impatto positivo sui costi dei medicamenti in continuo aumento. Oggi rappresentano poco meno di un quarto del totale dei costi dell’assicurazione obbligatoria (AOMS) pari a 37,7 miliardi di franchi. Secondo curafutura, FMH e H+ e pharmaSuisse, il maggior ricorso ai generici (compresi i biosimilari) permetterà di risparmiare varie centinaia di milioni di franchi. I risparmi immediati si quantificano in circa 60 milioni di franchi svizzeri. L’adeguamento dei margini di distribuzione, che serve ai fornitori di prestazioni per coprire costi di capitale, infrastruttura e personale, riduce il prezzo dei medicamenti costosi.
Questo dimostra che dal dialogo costruttivo tra tutte le parti interessate può scaturire una soluzione con buone probabilità di essere implementata.
L’evoluzione dei costi della salute sta andando nella direzione sbagliata: anche nel secondo trimestre dell’anno si è registrato un netto aumento dei costi, con qualche eccezione. Si preannuncia un autunno caldo sul fronte dei premi.
Tra luglio 2022 e giugno 2023, ogni persona assicurata in Svizzera ha speso mediamente 4447 franchi per prestazioni sanitarie rimborsate dall’assicurazione malattia obbligatoria. Ciò corrisponde a un aumento del 4,2% rispetto allo stesso periodo dell’anno precedente (da luglio 2021 a giugno 2022). A segnare la progressione maggiore sono la fisioterapia (6%), le cure ospedaliere stazionarie (5,4%), le cure a domicilio (Spitex, 5,4%), le case di cura (5%) e i medicamenti (4,6%).
Quest’evoluzione non è di buon auspicio per la comunicazione dei premi del mese di settembre. Secondo Pius Zängerle, direttore di curafutura, molti elementi lasciano supporre un rincaro molto più marcato rispetto agli ultimi anni. Già l’anno scorso il Consiglio federale ha dovuto annunciare un incremento del 6,6%, facendo di fatto dimenticare i quattro anni precedenti che avevano contribuito alla stabilizzazione dei premi con aumenti effettivi dell’1,0% nel 2019, dello 0,1% nel 2020, dello 0,3% nel 2021 e del -0,7% nel 2022.
Gli assicuratori fanno il possibile per contenere il rincaro dei premi entro limiti ragionevoli. È infatti nel loro interesse che i premi non siano troppo elevati: ciò permette loro di acquisire il maggior numero possibile di assicurati ma anche di fidelizzare quelli esistenti. D’altro canto, però, i premi devono coprire i costi e, manifestamente, ora non è il caso.
curafutura, l’associazione che raggruppa gli assicuratori CSS, Helsana, Sanitas e KPT, ritiene che le grandi riforme in campo sanitario siano la leva più importante per eliminare gli incentivi negativi e tenere così sotto controllo i costi. Tra queste riforme vi sono il tariffario per le prestazioni mediche ambulatoriali, il finanziamento uniforme delle prestazioni ambulatoriali e stazionarie (EFAS) e la revisione dei margini per incentivare la dispensazione di farmaci generici. curafutura chiede però anche un intervento tariffale nel settore della fisioterapia in quanto, secondo il suo direttore Pius Zängerle, alcune voci tariffali favoriscono una fatturazione non equa.
Osservando l’evoluzione tra luglio 2022 e giugno 2023, si nota che i costi delle cure ambulatoriali negli studi medici sono aumentati del 2,7% rispetto allo stesso periodo dell’anno precedente, mentre quelli delle cure ambulatoriali ospedaliere sono aumentati del 2,6%. Questi due gruppi di costi crescono nei limiti ritenuti accettabili dall’Ufficio federale della sanità pubblica. Solo i laboratori mostrano una crescita negativa del -9,2%, risultato ascrivibile alla riduzione del 10% delle tariffe di laboratorio decisa dal Dipartimento federale dell’interno (DFI) nel 2022. A motivare l’intervento del DFI sono stati tra l’altro i risultati dell’analisi condotta dal Sorvegliante dei prezzi secondo cui in Svizzera i prezzi degli esami eseguiti negli studi medici erano in media 4,5 volte superiori rispetto a quelli di altri Paesi europei. Ciò dimostra che anche il potenziale dei prezzi amministrati (ad es. laboratorio, medicamenti, EMAp) deve essere sfruttato in modo continuo e ricorrente al fine di contenere i costi.
Il sistema sanitario non dev’essere completato da un nuovo tipo di reti di cure integrate: occorre piuttosto rivalutare i modelli assicurativi alternativi che già esistono e che danno buone prove. curafutura approva la linea prudente adottata dalla Commissione della sicurezza sociale e della sanità del Consiglio nazionale (CSSS-N) che sembra consapevole della portata delle decisioni relative al finanziamento uniforme delle prestazioni (EFAS) e cerca per quanto possibile soluzioni percorribili a lungo termine. curafutura ritiene che sia un passo nella giusta direzione, anche se è del parere che il controllo delle fatture sia di chiara competenza degli assicuratori e caldeggia la variante più snella.
Non cambiare ciò che funziona, introdurre novità solo se sono davvero utili e prendersi il tempo di ponderare le decisioni: questa potrebbe essere in sintesi l’interpretazione da dare alle decisioni della Commissione della sicurezza sociale e della sanità del Consiglio nazionale (CSSS-N) in merito al secondo pacchetto di misure di contenimento dei costi e il finanziamento delle prestazioni (EFAS). curafutura condivide l’esigenza di fissare delle condizioni per l’integrazione delle cure di lunga durata nel sistema EFAS. Senza la trasparenza dei costi, l’integrazione delle cure resta una «scatola nera». La trasparenza sui costi a carico dell’AOMS permette di integrare con profitto le cure di lunga durata.
Anche le decisioni sul controllo delle fatture vanno nella giusta direzione. Per curafutura è fondamentale che questo controllo resti di competenza degli assicuratori e continui a far parte delle loro attività chiave. La proposta attuale vuole garantire ai Cantoni l’accesso ai dati riguardanti le cure ospedaliere. Bisogna evitare che si vengano a creare situazioni di stallo pregiudizievoli per i pazienti qualora i costi non venissero assunti.
Il fatto che la CSSS-N voglia verificare la coerenza della propria decisione con serenità e decidere in via definitiva in merito a EFAS solo nell’ambito della prossima seduta ordinaria è segno di prudenza. La commissione sembra cogliere appieno la portata della sua decisione ma per curafutura questo atteggiamento ha un sapore amaro: il dibattito dura da troppo tempo ed è ora che questa importante riforma venga finalmente adottata.
No a un disciplinamento supplementare e inutile delle reti di cure
curafutura approva le decisioni della commissione riguardanti il secondo pacchetto di contenimento dei costi, in particolare quelle sulle reti di cure coordinate. La CSSS-N respinge l’idea di creare una nuova categoria di fornitori di prestazioni incaricati di gestire queste reti, in quanto questa misura comporterebbe lungaggini amministrative senza apportare vantaggi supplementari. Secondo Pius Zängerle, direttore di curafutura, i membri di curafutura sono convinti che non sia necessario disciplinare un sistema che funziona bene, anche perché i modelli assicurativi alternativi segnano da anni uno sviluppo positivo.
La CSSS-N è ben consapevole della validità e dei vantaggi della situazione attuale visto che propone di facilitare lo sviluppo di modelli assicurativi alternativi ai quali gli assicurati possono aderire su base volontaria (prevedendo in particolare la possibilità di concludere contratti pluriennali e di calcolare diversamente la riduzione dei premi).
I reumatologi prescrivono i biosimilari con maggiore frequenza dei gastroenterologi e dei dermatologi. È quanto emerge da un’indagine sulle prassi di prescrizione dell’adalimumab ai pazienti naive commissionata da biosimilar.ch all’Ofac. Le ragioni di queste differenze, in taluni casi marcate, sono difficili da determinare. Soprattutto nel caso di terapie iniziali, le motivazioni mediche non possono spiegare le differenze riscontrate.
Nel complesso, nel settore di biosimilari si delinea per il 2022 una crescita superiore alla media, pari a un buon 13%. Una buona notizia per il contenimento dei costi della sanità, visto che i biosimilari sono equivalenti per qualità ed efficacia ai prodotti originali ma hanno prezzo significativamente inferiore. Si tratta di un passo nella giusta direzione ma ancora di gran lunga insufficiente: fintanto che i biosimilari non saranno prescritti con maggiore frequenza, un enorme potenziale di risparmio rimarrà inutilizzato. Ogni anno vengono così sborsati «inutilmente» circa 87 milioni di franchi. È quindi importante che gli incentivi negativi insiti nel sistema dei margini di distribuzione vengano eliminati quanto prima.
L’indagine si è interessata alla prescrizione di biosimilari in alternativa al principio attivo adalimumab ai pazienti naive (ossia a persone a cui il trattamento viene somministrato per la prima volta) da parte di reumatologi, gastroenterologi e dermatologi. I dati sono stati valutati dalla cooperativa professionale dei farmacisti svizzeri (Ofac). A dare il buon esempio sono i reumatologi: nel 2022 hanno prescritto un biosimilare dell’adalimumab a circa il 68% dei pazienti naive e la tendenza è in aumento. Nel caso dei gastroenterologi e dei dermatologi, con una media rispettivamente del 39% e del 24% di prescrizioni di biosimilari a pazienti naive, il potenziale di crescita – e quindi le possibilità di risparmio – sono significativi.
Un grande potenziale di risparmio inutilizzato
L’obiettivo è fare in modo che altri specialisti seguano l’esempio dei reumatologi visto che il potenziale di risparmio legato all’impiego di biosimilari resta elevato. Secondo il Barometro svizzero dei biosimilari voluto da biosimilar.ch, curafutura e Intergenerika, l’anno scorso la mancata prescrizione generalizzata di biosimilari ha generato costi aggiuntivi per l’assicurazione di base obbligatoria per 87 milioni di franchi.
Tuttavia, nonostante la cautela che contraddistingue tuttora le abitudini di prescrizione dei medici, nel segmento dei biosimilari si osserva una crescita di volume pari al 30%. Nel 2022, in Svizzera sono stati commercializzati 39 biosimilari, tra cui spiccano i sette biosimilari dell’adalimumab, il primo farmaco biologico di sempre in termini di fatturato. Dal novembre 2019 l’impiego di biosimilari ha permesso di economizzare svariati milioni di franchi a favore dell’assicurazione di base obbligatoria, un risparmio che per il solo 2022 si attesta a oltre 10 milioni di franchi.
L’obiettivo di un impiego generalizzato dei biosimilari resta lontano. Nel panorama ospedaliero si osservano infatti notevoli differenze. Per esempio, nella regione ospedaliera di Berna/Soletta la quota di utilizzo dei biosimilari dell’infliximab è meno della metà rispetto a quella del Ticino o della Svizzera romanda.
Ora tocca alla Confederazione
Gli incentivi negativi, come l’attuale sistema dei margini di distribuzione, hanno finora ostacolato un uso più ampio dei biosimilari e dei generici. Il Dipartimento federale dell’interno ha riconosciuto questa situazione e propone, nell’ambito delle modifiche previste a livello di ordinanza, di applicare margini uguali agli stessi principi attivi. Intergenerika e curafutura sostengono questa proposta così come la revisione – chiesta da tempo – delle disposizioni sui margini di distribuzione per eliminare le differenze tra i margini applicati ai preparati originali e quelli applicati ai biosimilari e ai generici.
Se verrà introdotto rapidamente un sistema di margini indipendenti dal prezzo per gli stessi principi attivi, entro il 2030 si potranno evitare costi aggiuntivi dell’ordine di circa 1 miliardo di franchi.
Tutti gli adeguamenti chiesti dal Consiglio federale sono stati integrati.
La FMH e curafutura hanno trasmesso all’organizzazione per le tariffe mediche ambulatoriali (OAAT) la versione finale del nuovo tariffario TARDOC. La nuova versione (V1.3.1) integra tutti gli adeguamenti chiesti dal Consiglio federale che riguardano la neutralità dei costi e i piani per l’ulteriore sviluppo di TARDOC dopo la sua entrata in vigore. Il tariffario per singole prestazioni TARDOC è quindi pronto e potrà essere presentato al Consiglio federale per approvazione al più tardi nel secondo semestre dell’anno.
Con il sostegno degli assicuratori AINF, AM e AI (CTM), la Federazione dei medici svizzeri FMH, i membri di curafutura (CSS, Helsana, Sanitas, KPT) e SWICA hanno trasmesso all’organizzazione per le tariffe mediche ambulatoriali (OAAT) la versione definitiva del TARDOC. Secondo la convenzione, il tariffario per singole prestazioni TARDOC sarà sottoposto per approvazione al Consiglio federale con domanda separata al più tardi nella seconda metà del 2023 insieme agli importi forfettari ambulatoriali. Attualmente, l’OAAT (SA) sta elaborando principi di tariffazione per disciplinare l’applicazione e il coordinamento del tariffario TARDOC e degli importi forfettari ambulatoriali.
Versione finale con tutti gli adeguamenti chiesti dal Consiglio federale
La versione finale del TARDOC integra tutti gli adeguamenti chiesti dal Consiglio federale nell’ambito dell’ultimo esame del tariffario avvenuto il 3 giugno 2022. In quell’occasione, il Consiglio federale aveva ritenuto che in linea di principio il TARDOC potesse essere approvato, ma aveva imposto ulteriori condizioni che riguardavano la neutralità dei costi e l’ulteriore sviluppo del tariffario.
La versione finale del TARDOC prevede un piano ancora più rigoroso per garantire la neutralità dei costi. La fascia di variazione (corridoio) è stata ridotta: l’aumento massimo dei costi nei tre anni successivi all’entrata in vigore è ora fissato al +2% all’anno. Il pacchetto integra inoltre i piani chiesti dal Consiglio federale che descrivono nei dettagli l’ulteriore sviluppo del tariffario. Il TARDOC verrà prevedibilmente messo in vigore il 1° gennaio 2025, sostituendo così l’ormai superato TARMED.
| Miglioramenti e vantaggi significativi di TARDOC rispetto a TARMED • Sensibile miglioramento dell’adeguatezza della struttura tariffaria per singole prestazioni: • Aggiornamento dei parametri del modello tariffario: i parametri necessari per il calcolo dei punti tariffali sono stati ricavati da statistiche e rilevazioni o risultano da ipotesi formulate in base allo stato attuale delle conoscenze. • Aggiornamento delle regole di applicazione e di conteggio: queste regole assicurano un’attuazione uniforme, creano incentivi per una fornitura delle prestazioni efficiente e permet-tono di evitare conteggi abusivi. • curafutura e FMH hanno concordato un sistema di neutralità dei costi vincolante per soddisfare i requisiti posti dall’art. 59c cpv. 1 lett. c OAMal nella fase introduttiva di tre anni. • l contratto base KVG, appena negoziato, costituisce la base. |
A un anno dalla creazione della piattaforma OLU sono disponibili 127 valutazioni.
Sono sempre più numerosi gli assicuratori che coordinano le loro decisioni in merito all’uso off-label di medicamenti grazie a una piattaforma sulla quale vengono pubblicate le valutazioni di studi clinici. A un anno dal lancio della piattaforma, curafutura traccia un bilancio positivo. Ai cinque membri fondatori si sono aggiunti altri cinque assicuratori. Oggi gli aderenti alla piattaforma OLU rappresentano l’83% degli assicurati in Svizzera. Sulla piattaforma sono disponibili 127 valutazioni che supportano i medici di fiducia nella decisione di assunzione dei costi per i medicamenti non rimborsati dall’assicurazione obbligatoria. Questa soluzione fornisce una base uniforme per la presa di decisioni.
Un numero crescente di assicuratori sceglie di aderire alla piattaforma OLU, una soluzione innovativa nel settore dell’uso off-label dei farmaci che supporta i medici di fiducia degli assicuratori nell’esame delle domande di assunzione dei costi. L’aspetto positivo è che la piattaforma offre valutazioni di studi clinici basate su evidenze scientifiche per le domande di cui agli articoli 71a-71d OAMal. Nel frattempo, oltre ai medici di fiducia di CSS, Helsana, Sanitas, KPT e SWICA, alla piattaforma hanno aderito anche quelli di Concordia, Groupe Mutuel, Visana, Sympany e Atupri. Insieme, questi dieci assicuratori forniscono la copertura sanitaria obbligatoria all’83% degli assicurati in Svizzera. I promotori della piattaforma sono disponibili ad accogliere altri assicuratori.
Valutazioni classificate da A a D
La piattaforma digitale dedicata all’uso off-label dei medicamenti è stata lanciata un anno fa. Attualmente, contiene oltre 120 valutazioni di studi clinici basate su evidenze scientifiche e classificate da A a D, dove D indica un rifiuto di assunzione dei costi. Queste valutazioni supportano i medici di fiducia che esaminano le domande di assunzione dei costi tenuto conto delle disposizioni degli articoli 71a-71d OAMal.
La piattaforma contiene studi clinici pubblicati sui principi attivi con la valutazione dei benefici e la relativa documentazione nel rispettivo contesto clinico. Il metodo scelto dai servizi dei medici di fiducia degli assicuratori aderenti garantisce che la valutazione dei benefici clinici di un principio attivo avvenga sempre nello stesso contesto e poggi sulla stessa base scientifica. Questo garantisce una base equilibrata e obiettiva.
Vantaggio per tutti gli attori
Secondo Pius Zängerle, direttore di curafutura, si tratta di una situazione win-win per tutte le parti interessate. Da un lato, i pazienti hanno la certezza che le domande di assunzione dei costi poggiano su valutazioni condivise, coordinate e basate su evidenze scientifiche. Dall’altro, il lavoro dei medici di fiducia risulta più soddisfacente perché la piattaforma permette di ampliare costantemente le conoscenze e di lavorare in modo molto più efficiente. Infine, gli assicurati e i pazienti possono confidare nel fatto che gli assicuratori decidono sulla base di dati scientifici, nel rispetto degli articoli 71a-71d OAMal e tenendo conto dei criteri di efficacia, appropriatezza ed economicità.
| Gli articoli 71a-71d OAMal disciplinano il rimborso dei medicamenti da parte dell’assicurazione di base (AOMS) per l’impiego off-label in casi singoli. L’uso off-label mira in primo luogo a garantire l’accesso a farmaci che non figurano nell’elenco delle specialità (ES) e che offrono un elevato beneficio terapeutico contro malattie gravi o mortali e contro disturbi cronici. Si tratta di medicamenti che vengono rimborsati dall’AOMS nei seguenti casi: • medicamenti che figurano nell’ES ma per un impiego che non rientra nell’informazione professionale approvata da Swissmedic; • medicamenti non ammessi nell’ES, ma omologati da Swissmedic; • medicamenti non omologati da Swissmedic, ma importati da uno Stato con un sistema di omologazione riconosciuto come equivalente da Swissmedic e omologati in quello Stato per l’indicazione corrispondente. Le valutazioni degli studi contenuti nella piattaforma includono la valutazione di un determi-nato farmaco per un impiego off-label. La valutazione è espressa con lettere da A a D, dove D significa rifiuto. Negli ultimi anni, sempre più pazienti hanno beneficiato della possibilità di un uso off-label, soprattutto nel campo delle terapie antitumorali. Nel 2019 le domande di rimborso esamina-te sono state 38 000. Per il 2022 si stima che il loro numero sia salito a 50 000. Negli ultimi anni, l’80% delle domande è stato approvato e il 20% respinto. I medici di fiducia provengono da diverse specialità e hanno il compito di valutare le doman-de in modo imparziale, neutrale e basandosi sugli articoli 71a-71d OAMal, ma anche tenendo conto delle valutazioni degli studi clinici. Formulano una raccomandazione che trasmettono all’assicuratore. Valutano il singolo caso in dettaglio ponendosi una serie di domande: i requi-siti sono soddisfatti? Qual è la popolazione dello studio? Quali trattamenti sono già stati som-ministrati al paziente? L’uso off-label promette un beneficio terapeutico significativo (sulla base della valutazione degli studi clinici)? |
Anche la Commissione della sicurezza sociale e della sanità del Consiglio degli Stati (CSSS-S) ritiene che il tariffario medico TARMED abbia fatto il suo tempo. Una posizione che curafutura considera un attestato di fiducia nei confronti del nuovo tariffario oltre che un’esortazione a non investire in uno strumento del tutto obsoleto. Del resto, la tabella di marcia per la sostituzione del TARMED è stata definita. È quindi giunto il momento di aggiornare e adeguare il tariffario delle prestazioni mediche ambulatoriali.
Secondo la legge federale sull’assicurazione malattia (LAMal), la negoziazione delle tariffe compete ai partner tariffali. Ferma sostenitrice di questa disposizione, la CSSS-S è contraria a estendere ulteriormente la possibilità per il Consiglio federale di intervenire sulla struttura tariffale TARMED. curafutura ne prende atto con soddisfazione e lo considera un segnale positivo a favore del partenariato in materia tariffale. È giunto il momento di introdurre il nuovo tariffario per le prestazioni mediche ambulatoriali. La sostituzione del TARMED, ormai superato, è attesa da tempo. Il nuovo tariffario TARDOC sarà presto finalizzato e pronto per essere presentato al Consiglio federale. curafutura si orienta alla tabella di marcia concordata con tutti i partner rappresentati nella nuova organizzazione per le tariffe mediche ambulatoriali (OAAT) con l’obiettivo di sostituire il TARMED entro il 1° gennaio 2025.
Positiva è anche la decisione di rinunciare ad attribuire alle autorità federali e a quelle cantonali competenze sussidiarie supplementari. La CSSS-S sembra consapevole del pericolo di un eccessivo controllo da parte delle autorità e, a quanto pare, considera i partner tariffali gli attori più competenti per sviluppare soluzioni in ambito tariffale.
Deplorevole è invece il no della CSSS-S al cambiamento di sistema proposto dal Consiglio nazionale in relazione ai laboratori. Questo rifiuto è da attribuire principalmente all’impennata dei costi delle analisi di laboratorio registrata di recente. In ogni caso, continueremo a impegnarci per evitare che i costi sfuggano di mano.
curafutura attende ora i dibattiti della sessione primaverile delle Camere. L’obiettivo principale non deve essere quello di introdurre una regolamentazione eccessiva da parte dello Stato, ma di attuare riforme valide come EFAS e TARDOC che possono frenare l’aumento dei costi senza indebolire inutilmente il partenariato tariffale.
