La necessità di riformare il tariffario medico, non più al passo coi tempi, è incontestabile. La decisione di ieri del Consiglio federale di rimandare l’approvazione del TARDOC è dunque incomprensibile. I partner tariffali curafutura, FMH e CTM considerano che questa sia un’occasione persa per introdurre un tariffario che permetta di fatturare correttamente le prestazioni e che rispecchi le evoluzioni tecniche della medicina ambulatoriale. Questo nuovo rinvio penalizza i pazienti, gli assicurati e i fornitori di prestazioni. Frena anche le forze riformatrici nel sistema sanitario. I partner tariffali curafutura, FMH e CTM verificheranno ora se le richieste del Consiglio federale sono attuabili. Al contempo tendono la mano a coloro che vorranno collaborare alla revisione del tariffario, aspettandosi dal ministro della salute un appoggio in questo senso e, se necessario, che faccia uso della propria autorità.
Ogni anno supplementare con il TARMED danneggia il nostro sistema sanitario, perché con questo tariffario, valido dal 2004, le prestazioni mediche sono fatturate in modo sempre più squilibrato e non più al passo coi tempi. Questo penalizza i pazienti e conduce a fatturazioni non appropriate visto che alcune prestazioni sono sovrafatturate, altre invece sottofatturate e non coprono più i costi. Prestazioni importanti, per esempio nel settore delle cure mediche di base o della psichiatria, continueranno a non essere fatturate in modo appropriato. In questo modo lo sviluppo dell’interprofessionalità viene complicato. Le prestazoni mediche devono essere riflettute correttamente e in modo equilibrato nel tariffario, come previsto dalla LAMal. Solo in questo modo un approvvigionamento buono e di qualità può essere assicurato.
I partner tariffali curafutura, FMH e CTM analizzeranno ora la decisione del Consiglio federale nell’ottica di capire fino a che punto le richieste di revisione del TARDOC sono appropriate e possono essere messe in pratica, in quanto il TARDOC, nella sua versione attuale, soddisfa i criteri previsti nella legge. La maggioranza dei fornitori di prestazioni (FMH) e degli assicurati (51 %), rappresentati dai membri di curafutura CSS, Helsana, Sanitas e KPT, così come da SWICA e CTM (AINF, AI, AM) sostiene il TARDOC. Nel frattempo anche gli ospedali pediatrici si sono espressi a favore di un’introduzione rapida del TARDOC. Con il concetto di un’introduzione del TARDOC basata sulla neutralità dei costi si assicura che il cambiamento tariffale dal TARMED al TARDOC non scaturisca costi supplementari. Così, i partner tariffali non si trovano d’accordo con il Consiglio federale su punti chiave «Chi cerca per anni soluzioni, facendole approvare nei propri gremi in modo democratico, viene penalizzato, chi fa opposizione e sta in disparte, viene premiato. Si tratta di un colpo mortale per l’autonomia tariffale» dice Joachim Eder, Presidente dell’organizzazione ats-tms di curafutura, FMH e CTM a proposito della risposta della Confederazione. Secondo lui la decisione del Consiglio federale è uno schiaffo per tutti i partecipanti. Il direttore di curafutura Pius Zängerle è particolarmente irritato che «il Consiglio federale neghi fatti e cambi le regole del gioco». La Presidente della FMH Yvonne Gilli afferma che «il TARMED è obsoleto e non corrisponde più alla realtà dell’attuale medicina nell’era digitale. Non possiamo continuare a fatturare 12 milliardi di franchi all’anno con un tariffario non più appropriato.»
| I prossimi passi in tre punti Siamo pronti ad attuare le richieste del Consiglio federale entro fine 2021: Attuiamo ciò che è possibile entro la fine del 2021; il resto verrà attuato in un secondo tempo. Non lo facciamo da soli bensì – come auspicato dal Consiglio federale – con il sostegno personale del Ministro della salute e congiuntamente agli altri partner tariffali. Invitiamo H+ e santésuisse, con l’aiuto di ats-tms come interfaccia, a riprendere la collaborazione sul piano materiale e formale. Siamo pronti a creare una buona base per la nuova organizzazione tariffale nazionale, sulla base di quanto richiesto dal Consigliere federale Berset. Il TARDOC è così introdotto come tariffario per singole prestazioni il 1.1.2023. Gli altri partner tariffali sono invitati ad attuare le proprie promesse. Ci aspettiamo entro il 20 agosto 2021 una proposta concernente i forfait con un grado di maturità appropriato e che rispecchi quello del TARDOC, in modo che entro fine 2021 tutti i concetti e contratti possano venire inoltrati e messi in vigore. |
Il trasferimento delle prestazioni dal settore stazionario a quello ambulatoriale ha un effetto positivo sui costi complessivi dell’assicurazione malattia obbligatoria (AOMS). Tuttavia, l’impatto del passaggio al regime ambulatoriale si è rivelato più modesto di quanto ci si aspettasse, considerati gli sforzi promossi in tal senso a livello cantonale e nazionale. È questa, in sintesi, la conclusione di un’analisi realizzata da curafutura che copre il periodo dal 2015 al 2019.
La scelta dei Cantoni di portare avanti con determinazione a partire dal 2017 l’ambulatorizzazione aveva suscitato un’ampia eco mediatica. Da allora sono passati diversi anni. Sulla base dei dati di fatturazione dei suoi membri (Helsana, CSS e Sanitas), curafutura ha analizzato il periodo compreso tra il 2015 e il 2019 e ha evidenziato le tendenze seguenti.
Difficoltà iniziali e risultato più modesto del previsto
Il trasferimento delle prestazioni ha prodotto un effetto nella direzione auspicata, che però si è rivelato più modesto del previsto, in particolare nella fase iniziale. Del resto, anche le differenze cantonali a livello di attuazione sono state importanti. Solo dopo l’introduzione dell’elenco nazionale con 6 gruppi di interventi è stato possibile accelerare l’ambulatorizzazione. Questo elenco, vincolante a livello nazionale, è stato introdotto nel 2019, ossia due anni dopo il primo elenco cantonale con 16 interventi (per le cifre dettagliate vedi la Sintesi).
Se riferito a 10 000 assicurati, il numero di casi standardizzati nel settore stazionario è diminuito del 24,4% nel periodo considerato, mentre i casi nel settore ambulatoriale hanno segnato una crescita del 12,4% a fronte di un aumento complessivo moderato dei casi (ambulatoriali e stazionari) pari al 2,1%.
Impatto sui costi lordi dell’AOMS positivo ma modesto
Se si considerano i costi lordi dell’AOMS per assicurato, nel 2019 si osserva un calo dei costi totali (ambulatoriali e stazionari) rispetto all’anno precedente, che risulta ancora più pronunciato se il confronto viene fatto con il primo anno del periodo in esame, ossia il 2015. Occorre precisare però che i risparmi possono essere attribuiti solo in parte al passaggio al settore ambulatoriale. Ad avere un ruolo fondamentale sono stati altri fattori come l’intervento del Consiglio federale nella struttura tariffaria Tarmed nel 2018 o la stagnazione generale del numero di casi nel settore stazionario (per le cifre dettagliate vedi la Sintesi).
Risparmi potenziali per quasi 100 milioni di franchi all’anno
Supponendo che il 90% dei 6 interventi inclusi nell’elenco nazionale possa essere eseguito in regime ambulatoriale, i calcoli di curafutura per il 2019 indicano un risparmio potenziale per l’AOMS di 24,8 milioni di franchi (estrapolazione per tutta la Svizzera). Se si tiene conto dei risparmi realizzati dai Cantoni, che ammontano a 73,5 milioni di franchi, per i 6 gruppi di interventi risulterebbe un risparmio totale di 98,3 milioni di franchi.
Conclusione: gli incentivi negativi hanno un effetto frenante
curafutura conclude quindi che laddove è opportuno sul piano medico, fattibile dal punto di vista tecnico ed economicamente più conveniente, gli interventi devono essere eseguiti ambulatorialmente. Gli incentivi negativi, imputabili tra l’altro a sistemi di finanziamento diversi per i settori ambulatoriale e ospedaliero, hanno un effetto frenante.
Per questo motivo, curafutura ritiene importante che il finanziamento uniforme delle prestazioni ambulatoriali e stazionarie (EFAS) venga portato avanti con urgenza, perché permetterà di ridurre l’onere che grava sugli assicurati e sui contribuenti senza peraltro compromettere la qualità delle cure mediche, a tutto vantaggio dei pazienti.
Secondo Pius Zängerle, direttore di curafutura, le distorsioni tariffarie che già esistono nel settore ambulatoriale possono essere corrette se il Consiglio federale approverà il nuovo tariffario TARDOC, che gli è stato sottoposto per approvazione. TARDOC riflette le condizioni economiche attuali e lo stato della medicina e della tecnica medica e verrà adeguato a cadenza regolare in base agli sviluppi futuri.

Sono gli stessi assicuratori malattia a generare costi? Assolutamente no, risponde Matthias Schenker, membro della direzione del gruppo CSS Assicurazione, con il quale parliamo di costi amministrativi suppostamente alti, incentivi negativi e innovazione nella sanità.
«Gli assicuratori-malattia innovativi» è lo slogan che definisce curafutura. Siete davvero innovativi?
Assolutamente sì, e a più livelli. Negli scorsi anni la digitalizzazione ha generato, da sola, una grande spinta all’innovazione. I processi sono stati ulteriormente automatizzati e ottimizzati. Prendiamo ad esempio le fatture: utilizziamo l’intelligenza artificiale per rilevare errori o individuare modelli che altrimenti sarebbero molto più difficili da scoprire nell’enorme volume da trattare.
Anche i nuovi modelli assicurativi rientrano nell’innovazione?
Sì, sviluppiamo nuovi modelli per i nostri clienti e acquistiamo le prestazioni corrispondenti. Questo, a sua volta, produce innovazione: gli assicuratori e i medici uniscono le forze, cooperano in rete e si scambiano dati nell’interesse degli assicurati e con il loro consenso.
In che modo gli assicurati possono trarne vantaggio
Indipendentemente dal punto in cui si interfacciano con il sistema sanitario, i pazienti hanno la certezza che il medico, il farmacista o il terapeuta conoscono la loro cartella medica. Alla CSS abbiamo lanciato la piattaforma «Well» che porterà una grande semplificazione per i nostri assicurati. Potranno infatti accedere a tutta una serie di offerte e servizi, come ottenere informazioni, fissare un appuntamento dal medico oppure ordinare farmaci a domicilio con la ricetta elettronica.
Che importanza hanno i costi in questi progetti?
Nel portare avanti questi progetti privilegiamo due aspetti. Il primo è l’efficienza: vogliamo migliorare le interfacce nelle relazioni tra clienti, assicuratori e fornitori di prestazioni, semplificare l’interazione e sfruttare le sinergie. Il secondo aspetto è la qualità delle prestazioni. L’integrazione e la cooperazione in rete promuovono la qualità delle cure.
Chi dice migliore qualità delle cure, dice aumento dei costi…
Niente affatto. Nel caso ideale, gli attori coinvolti si concertano in merito al trattamento da dispensare. Il ruolo degli assicuratori malattia è di facilitare questo coordinamento. Se ci riusciamo, lo dirà il risultato: un trattamento efficiente senza tempi morti e doppioni è migliore dal punto di vista del paziente e ha un impatto positivo a livello di costi.
Che interesse hanno gli assicuratori a tenere sotto controllo i costi sanitari?
Questa domanda rinvia a un pregiudizio molto diffuso: i responsabili dell’aumento dei costi sono gli assicuratori malattia, che non hanno alcun interesse a contenere i costi sanitari e non fanno alcuno sforzo in questo senso.

Cosa fanno gli assicuratori malattia per fermare la spirale al rialzo dei costi.
Che ne pensa?
È vero il contrario: un aumento dei costi è assolutamente contrario ai nostri interessi. Facciamo chiarezza: offriamo da un lato un’assicurazione di base obbligatoria, dall’altro assicurazioni complementari. L’assicurazione di base è un’assicurazione sociale. Questo significa che per legge è vietato realizzare profitti: le eccedenze rimangono nel sistema e appartengono agli assicurati. Nel settore delle assicurazioni complementari, invece, possiamo realizzare profitti, ma solo se offriamo premi attrattivi nell’assicurazione di base. Se un assicurato passa a un altro assicuratore che offre premi più interessanti nell’assicurazione di base, quasi certamente cambierà assicuratore anche per l’assicurazione complementare. C’è poi da considerare un altro aspetto: più si spende per l’assicurazione di base, meno soldi restano per quella complementare. In altre parole: se facciamo aumentare i costi, andiamo contro i nostri interessi.
Che ruolo hanno i costi amministrativi?
È nel nostro interesse mantenerli bassi. Del resto, si tratta dell’unica componente dell’assicurazione di base che possiamo influenzare direttamente per offrire premi interessanti. Per una famiglia di quattro persone il risparmio legato al contenimento dei costi amministrativi può quantificarsi già in alcune centinaia di franchi.
Cosa possono fare gli assicuratori per contrastare l’aumento costante dei costi sanitari?
Ci sono diverse cose che possiamo fare. In primo luogo, dobbiamo organizzarsi in modo da svolgere i nostri compiti e fornire le prestazioni nel modo più efficiente possibile. È quindi nostra responsabilità negoziare tariffe interessanti con i fornitori di prestazioni. Dobbiamo anche controllare le fatture con grande accuratezza e, se necessario, contestarle. Cerchiamo di offrire ai nostri clienti servizi per quanto possibile attrattivi per permettere loro di orientarsi all’interno del sistema sanitario e di ricevere cure di buona qualità a costi sostenibili.
Quanto è importante in questo senso la concorrenza tra assicuratori?
La concorrenza crea un forte incentivo a offrire prestazioni e premi interessanti e a contenere al massimo i costi amministrativi.
La cassa malati unica è regolarmente indicata come una soluzione, visto che permette di eliminare fin dall’inizio una parte dei costi legati alla concorrenza.
È vero che alcuni costi non dovrebbero più essere sostenuti, per esempio determinate spese di pubblicità o i costi per il cambio di assicurazione. D’altra parte, però, gli assicurati perderebbero i vantaggi legati alla concorrenza, che a mio avviso prevalgono sugli svantaggi. I clienti non soddisfatti non potrebbero più cambiare assicuratore. Mancando la concorrenza, viene a mancare l’incentivo a offrire prodotti e premi attrattivi e un servizio di buona qualità. Questa è anche la ragione per la quale siamo molto efficienti per quanto riguarda i costi amministrativi. Nelle casse uniche che operano in Svizzera – come l’assicurazione contro la disoccupazione o la Suva – questi costi si attestano attorno al 10%.
Per gli assicuratori malattia si parla del 5% circa. C’è ancora margine di risparmio?
Le faccio un esempio: l’anno scorso CSS ha controllato circa 19,2 milioni di fatture. Dai controlli sono risultati errori di fatturazione o prestazioni sovrafatturate per un totale di 649 milioni di franchi. Se non fossero stati individuati, questi errori e irregolarità avrebbero avuto un influsso diretto e sostanziale sui premi. La domanda da porsi è: quanto investiamo dove e che risultati otteniamo?
Cosa risponde?
Se parliamo dei costi amministrativi – che si attestano mediamente al 5% – non bisogna considerarli veri e propri costi. Si tratta piuttosto di un investimento in prestazioni e prodotti che vengono costantemente migliorati e di un investimento nel contenimento dei costi.

Un rimedio contro i premi in costante aumento: rafforzare la comunicazione e il coordinamento tra gli attori.
Che immagine ha il pubblico degli assicuratori malattia?
Molti assicuratori godono di una buona immagine tra i loro clienti. Per quanto riguarda invece l’intero settore, c’è un margine di miglioramento.
Perché?
Gli assicuratori malattia sono il termometro del sistema sanitario: se i costi aumentano, i premi aumentano. Siamo noi a portare cattive notizie in autunno, quando dobbiamo annunciare l’aumento dei premi. Gli assicuratori malattia si trovano tra l’incudine e il martello Subiscono da un lato la pressione dei fornitori di prestazioni con i quali negoziano le tariffe, dall’altro quella degli assicurati che vogliono premi per quanto possibile bassi.
Come sarà la sanità del futuro?
Il futuro sarà caratterizzato dall’integrazione e dalla cooperazione di tutti gli attori. Solo così potremo stare al passo con il progresso medico, che offre maggiori possibilità ma costa anche di più. Se non riusciamo ad aumentare l’efficienza, a collaborare meglio e più intensamente, il sistema prima o poi non sarà più sostenibile.
Le riserve nell’assicurazione di base coprono tre mesi e mezzo di spese. È un livello ragionevole che non giustifica un’ulteriore intervento normativo. curafutura approva le decisioni adottate oggi dal Consiglio degli Stati, che ha respinto le iniziative cantonali volte a stabilire un tetto obbligatorio.
Le riserve degli assicuratori malattia permettono di garantire la stabilità finanziaria del sistema sanitario e di rimborsare in qualsiasi momento le prestazioni di cura. Non è quindi opportuno volerle ridurre ad ogni costo. Le iniziative cantonali respinte dalla Camera alta propongono invece di riportare al 150% il tasso di solvibilità massimo.
Le iniziative non tengono conto del fatto che la regolamentazione era già stata modificata dal Consiglio federale lo scorso aprile per permettere agli assicuratori di ridurre le riserve e che la soglia è stata fissata al 100% del tasso di solvibilità. Secondo curafutura occorre aspettare che la modifica introdotta produca i suoi effetti prima di avviare nuovi progetti normativi.
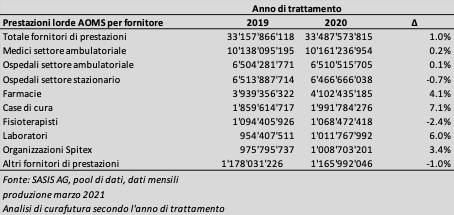
Contrariamente alle prime proiezioni, nel 2020 il volume delle prestazioni fornite dagli ospedali a carico dell’AOMS è rimasto costante rispetto all’anno precedente. È quanto risulta dalle analisi condotte da curafutura sulla base delle prestazioni effettive fornite nel 2020. Secondo l’analisi, la pandemia ha indotto una stagnazione naturale del volume di prestazioni
curafutura ha valutato le prestazioni fornite a carico dell’assicurazione obbligatoria delle cure medico-sanitarie (AOMS) nell’anno della pandemia 2020 giungendo alla conclusione che, nonostante un leggero calo (-0,3%1 ), gli ospedali hanno fornito all’incirca lo stesso volume di prestazioni rispetto all’anno precedente: nel 2019 le prestazioni fornite hanno totalizzato 13,03 miliardi di franchi, nel 2020 12,98 miliardi. Considerando tutti i fornitori di prestazioni, risulta addirittura un aumento dell’1% (vedi tabella).
Si tratta di un risultato sorprendente visto che, a causa della pandemia e del conseguente rinvio di interventi chirurgici, gli ospedali avevano previsto una riduzione significativa delle prestazioni dell’ordine di miliardi di franchi. Previsione che non si è avverata. Le richieste di sostegno finanziario tramite i premi degli assicurati sono dunque da escludere.
L’analisi (vedi tabella) mostra che la pandemia ha avuto un impatto differenziato sui fornitori di prestazioni. Il volume delle prestazioni fornite dai medici è rimasto stabile rispetto al 2019 (+0,2%), mentre è aumentato del 7,1% per quello delle case di cura e del 3,4% per quello delle organizzazioni Spitex. È invece diminuito per i fisioterapisti (-2,4%). Le prestazioni a carico dell’AOMS sono cresciute del 4,1% nel caso delle farmacie e del 6% nel caso dei laboratori.
Secondo Pius Zängerle, direttore di curafutura, la pandemia ha stabilizzato nel breve periodo l’aumento delle prestazioni fornite dagli ospedali, il che è positivo per gli assicurati. Si prevede però che in futuro i costi sanitari faranno nuovamente registrare un forte aumento. Ecco perché è così importante adottare misure mirate nell’interesse degli assicurati, come il finanziamento uniforme delle prestazioni ambulatoriali e stazionarie (EFAS), la revisione dei tariffari (TARDOC, RBP) e gli interventi sui prezzi dei medicamenti.
curafutura ha analizzato la politica dei prezzi relativa ai farmaci a maggiore spesa che figurano nell’elenco dei medicamenti sottoposti a riesame. In alcuni casi, il prezzo attuale è quasi il 100% più alto di quanto dovrebbe essere. Secondo i calcoli di curafutura, ad essere particolarmente «fuori prezzo» sono l’antiepilettico Lyrica e l’antianemico Aranesp. Se i prezzi di tutti i farmaci della tranche 2021 fossero calcolati correttamente, il risparmio potenziale si aggirerebbe attorno ai 250 milioni di franchi.
L’antiepilettico Lyrica, il fluidificante del sangue Xarelto e l’antianemico Aranesp figurano nell’elenco dei medicamenti che l’Ufficio federale della sanità pubblica (UFSP) esaminerà nel 2021 nell’ambito del riesame triennale delle condizioni di ammissione. curafutura ha analizzato questi tre farmaci e altri 17 riportati nell’elenco 2021 e ha formulato alcune raccomandazioni all’UFSP. L’analisi concerne i 20 farmaci che generano la maggiore spesa nella tranche sottoposta a riesame quest’anno. Secondo le stime di curafutura, dal solo riesame di questi 20 farmaci può risultare un risparmio potenziale del 16 per cento sui prezzi di fabbrica per la consegna, ossia un importo pari a 115 milioni di franchi.
Dall’analisi di curafutura risulta inoltre un potenziale di risparmio del 12 per cento per tutti i medicinali sottoposti a riesame nel 2021, vale a dire attorno a 250 milioni di franchi.
Secondo l’analisi, ad essere particolarmente eccessivo è il prezzo di tre dei 20 farmaci analizzati nel dettaglio da curafutura.
Il prezzo di fabbrica per la consegna dell’antiepilettico Lyrica (75 mg/56 compresse) è pari attualmente a 54,05 franchi, mentre secondo l’analisi di curafutura dovrebbe attestarsi a 27,11 franchi. Questo significa che è quasi il 100 per cento più elevato di quanto risulta dai calcoli basati su criteri economici. Anche l’antianemico Aranesp (500 mcg soluz. iniettabile con protezione dell’ago) è troppo caro. Attualmente, costa 1140,31 franchi (prezzo di fabbrica per la consegna), mentre secondo i calcoli dovrebbe costare 584,48 franchi. Altrettanto eccessivo è il prezzo del Duodart (compressa 0,5mg/0,4mg, 90 pezzi), un farmaco usato per trattare l’iperplasia prostatica: attualmente costa 95,21 franchi (prezzo di fabbrica) anziché 64,52 franchi secondo i calcoli (vedi elenco dei farmaci analizzati da curafutura in calce al presente comunicato).
“Nel confronto internazionale la Svizzera resta un’isola dei prezzi elevati” osserva il direttore di curafutura Pius Zängerle. Inoltre, nonostante le riduzioni di prezzo disposte, la progressione della spesa per i medicamenti supera quella della spesa complessiva dell’assicurazione di base, una situazione alla quale bisogna porre rimedio adottando misure efficaci. L’UFSP ha completato il primo ciclo di riesame triennale dei medicamenti nel 2012. Nel 2016 ha definito mediante sorteggio l’attuale ordine dei medicamenti da riesaminare. Una delle sfide attuali è che vi sono regolarmente farmaci che non vengono riesaminati sebbene figurino nell’elenco di quelli da riesaminare.
Si tratta di prodotti esclusi dal riesame sistematico in ragione di cambiamenti, per esempio del cambiamento delle indicazioni terapeutiche. curafutura si impegna a garantire che il riesame venga realizzato su base annua in modo da realizzare direttamente dei risparmi. Il riesame sistematico dei prezzi dei farmaci è la misura più importante per ridurre il livello dei prezzi dei farmaci.
Vi sono però anche altri mezzi che possono contribuirvi. Per esempio, si potrebbe effettuare un confronto tra standard terapeutici identici e indicazioni terapeutiche identiche, indipendentemente dal fatto che il farmaco sia protetto da brevetto o meno. Nel caso degli anticoagulanti (inibitori del fattore Xa), per esempio, si potrebbero ottenere ulteriori risparmi per oltre 100 milioni di franchi.
Anche la proposta di una regolamentazione dei margini di distribuzione privi di falsi incentivi, che promuoverebbe la penetrazione sul mercato di farmaci con brevetto scaduto (generici/biosimilari), andrebbe nella giusta direzione.
Lo stesso vale per l’introduzione di modelli di prezzo basati sulla prevalenza, ossia la frequenza di una malattia o di un sintomo in una popolazione in un dato momento. In uno studio commissionato da curafutura, il potenziale di risparmio per i 20 farmaci a maggiore spesa è stato stimato in 242 milioni di franchi svizzeri nel 2020.
curafutura wurde im Rahmen der Vernehmlassung der SwissDRG-Tarifversion 11.0 eingeladen, zur Systementwicklung sowie zu den Entwicklungsschwerpunkten Stellung zu beziehen. Nach Abstimmung mit unserenMitgliedern beurteilen wir die Systementwicklung wie folgt:
Entwicklungsschwerpunkte
Ab ihrer Stellungnahme zur SwissDRG-Version 7.0 hat curafutura die SwissDRG AG jährlich auf die lang überf.llige systematische Überarbeitung der CCL-Matrix hingewiesen. Mit der erfolgten komplexen Überarbeitung der PCCL-Methodik (v.a. der CCL-Matrix und der PCCL-Formel) kommt die SwissDRG AG dieser Aufforderung nun nach. curafutura begrüsst ausdrücklich die durchgeführten intensiven Arbeiten sowie die ausgewählte Variante, welche die Erweiterung der PCCL-Skalierung auf 6 Stufen, die Integration eines Shift-Parameters sowie die lineare Fortsetzung der Gewichtung der Nebendiagnosen ab dem PCCL-Wert von 3 beinhaltet. Mit diesen Umbauten ist inskünftig eine differenziertere und genauere Abbildung der Fallschwere, u.a. auch im Bereich der hochkomplexen Fälle, möglich.
Die im Rahmen der Systempräsentation erläuterten Umbauten bei einzelnen DRGs bzw. bei einzelnen Fallkonstellationen erscheinen uns sinnvoll. In diesem Zusammenhang würdigen wir im Hinblick auf die Einführung von ST Reha per 1.1.2022 insbesondere die Systemüberarbeitung im Bereich der Paraplegiologie. Ferner begrüssen wir auch die Abwertung des ICD-Kodes A41.9 (Sepsis, nicht näher bezeichnet), welche Aufgrund eines Antrags von curafutura erfolgte. Insgesamt stellen wir fest, dass durch die erfolgten Systemanpassungen die Systemgüte erneut verbessert werden konnte, und zwar bei gleichzeitiger Reduktion der Anzahl der DRGs, was ein lobenswertes Ergebnis ist.
Beseitigung der Fehlanreize
Da die zusätzlich kodierten Nebendiagnosen mit der neuen PCCL-Methodik stärker gewichtet werden, verstärkt sich der Fehlanreiz zur vermehrten Kodierung von Nebendiagnosen ohne relevanten Aufwand (Upcoding). Im Rahmen der Rechnungsprüfung stellen die Versicherer bereits heute eine Tendenz zu solchen «Kodierungsoptimierungen» bei gewissen Spitälern fest. Die Aussage der SwissDRG AG, dass die Anzahl der kodierten Nebendiagnosen seit 2012 deutlich zugenommen hat, bestätigt diese Beobachtung.
curafutura ist deshalb der Ansicht, dass die bisherigen Massnahmen zur Beseitigung der Fehlanreize im Rahmen der Systemweiterentwicklung nicht ausreichend sind und dass diese ausgebaut und standardisiert werden müssen. Statistische Auffälligkeiten, wie z.B. zu häufige Kodierung bestimmter Haupt- oder Nebendiagnosen sowie Prozeduren sollten gezielt angegangen werden, indem diese abgewertet werden bzw. indem die Daten der auffälligen Spitäler nicht zur Systemweiterentwicklung herangezogen werden («Anreizeffekt»). Wir ersuchen die SwissDRG AG in der nächsten Systempräsentation aufzuzeigen, welche bestehenden und zusätzlichen Massnahmen in diesem Bereich getroffen werden.
Transparenz hinsichtlich der Deckungsgrade
Leider stellen wir fest, dass in der Systempräsentation weiterhin keine Angaben zu den Deckungsgraden der speziellen Leistungsbereiche wie Palliative Care, Paraplegiologie oder Frührehabilitation (bereits in der Stellungnahme zur V 9.0 von curafutura gemeldet) gemacht werden. Die Transparenz der Abbildung gerade in diesen Bereichen erachten wir nach wie vor als zwingend. Wir ersuchen die SwissDRG AG erneut, diese Angaben bei den künftigen Versionen auszuweisen.
Fazit
curafutura stimmt der Version 11.0 unter Berücksichtigung der oben aufgeführten Punkte durch die SwissDRG AG zu. Wir durften bereits vor einiger Zeit feststellen, dass die SwissDRG AG inzwischen – gestützt auf die Ausführungen des Bundesrates im Bericht «Kriterien für die Repräsentativität bei der Unterzeichnung von Tarifverträgen im Gesundheitswesen» – die Ansicht von curafutura teilt, dass Handlungsbedarf im Sinne der Einräumung eines Mitspracherechts von curafutura in der SwissDRG AG besteht. Herr Bundesrat Alain Berset hat sich bereits mit Schreiben vom 14. November 2017 für ein Mitspracherecht aller Krankenversicherer im Verwaltungsrat der Swiss DRG AG ausgesprochen.
curafutura vertritt ca. 42 % der Versicherten in der Schweiz. Es ist daher unsere Erwartung, dass curafutura als ein zentraler Akteur des Schweizer Gesundheitswesens in wichtige Entscheide bezüglich der Weiterentwicklung stationärer Tarifstrukturen einbezogen wird. Die Mitwirkung nach KVG Art. 43 Abs. 4 genügt curafutura nicht, weil ein systematischer Einbezug in sämtliche Prozesse zur Meinungsfindung und Beschlussfassung seitens der SwissDRG AG weiterhin fehlt.
Herr Thomas Christen, Vizedirektor und Leiter Direktionsbereich Kranken- und Unfallversicherung im BAG, hat diese Forderung zuletzt per Brief vom 31. März 2021 an Sie in Ihrer Funktion als Verwaltungsratspräsident der SwissDRG AG bestätigt. Demnach sei ein rascher Einbezug von curafutura in die SwissDRG AG zentral. Wir gehen somit gerne davon aus, dass curafutura bald in die SwissDRG AG aufgenommen wird zu Bedingungen, die nicht über diejenigen hinausgehen, die die anderen Gesellschafter erfüllen müssen. Wir freuen uns, bald einen vollwertigen, konstruktiven Beitrag zur Entwicklung der Swiss DRG AG und ihrer Tarifwerke leisten zu dürfen.
L’UFSP rivede i farmaci per il rispetto dei criteri di inclusione nella lista delle specialità con un ritmo triennale. Un terzo dei farmaci inclusi nell’elenco delle specialità (ES) sono rivisti annualmente. La revisione triennale è stata effettuata per la prima volta nel 2012 – 2014. Poiché la revisione dei prodotti è stata assegnata in base al loro anno di introduzione e quindi sono sorti problemi per l’attuazione del confronto terapeutico incrociato, il primo ciclo di revisione triennale si è basato solo sul confronto dei prezzi esteri e il confronto terapeutico incrociato non è stato preso in considerazione. L’industria farmaceutica si è appellata con successo contro questo. Di conseguenza, la revisione triennale nel 2015 e nel 2016 è stata sospesa, le prescrizioni sono state adeguate e, in conformità con la base legale, il confronto terapeutico incrociato è stato utilizzato su un piano di parità con l’APV. Nel 2016, un sorteggio è stato utilizzato per determinare l’ordine di revisione che esiste oggi. Dal 2017 al 2019, la revisione triennale è stata attuata con molte eccezioni. La seguente tabella mostra l’ordine di revisione.
Per curafutura la decisione del Consiglio federale di rendere più flessibile l’uso delle riserve è un passo nella giusta direzione. Tuttavia, secondo l’associazione, è mancato il coraggio di andare oltre. Con la modifica dell’ordinanza adottata dal Consiglio federale, gli assicuratori con riserve elevate difficilmente saranno in grado di offrire premi più bassi, perché non sono autorizzati a fissarli sotto i costi previsti. Di conseguenza, è improbabile che gli sforzi del Consiglio federale per mantenere i premi a un livello il più basso possibile si concretizzino.
curafutura accoglie favorevolmente la direzione adottata con la revisione dell’ordinanza, che ha come obiettivo la riduzione volontaria delle riserve. Questo sarà ora possibile da una quota di solvibilità minima del 100% (invece del 150%), in linea con la direzione auspicata da curafutura. curafutura rifiuta tuttavia un’obbligatorietà della riduzione delle riserve.
Secondo curafutura, la decisione di ieri dimostra che non c’è la volontà da parte del governo federale di includere maggiormente le riserve nel calcolo dei premi. “Con queste modifiche all’ordinanza difficilmente gli assicuratori con riserve elevate potranno offrire premi più bassi, perché questi continueranno a non potere essere fissati sotto i costi previsti” dice Pius Zängerle, direttore di curafutura.
Per risolvere questa situazione, l’UFSP avrebbe dovuto cambiare la sua pratica di approvazione dei premi. L’istituzione di un “piano di riduzione con premi il più possibile vicini ai costi previsti” è intrinsecamente contraddittoria. curafutura avrebbe quindi accolto con favore la possibilità per gli assicuratori di fissare premi che non coprono i costi: quando si approvano i premi, i costi stimati dovrebbero essere confrontati con le entrate previste e con eventuali diminuzioni di riserve. Questo permetterebbe di stabilizzare i premi sul lungo termine senza mettere in pericolo la solvibilità degli assicuratori malattia.
Solo in questo modo gli assicurati potrebbero effettivamente beneficiarne, perché tutti gli assicuratori, in concorrenza tra loro, avrebbero interesse a proporre premi più bassi per i prossimi anni. Questo perché gli assicuratori hanno un interesse diretto a fare in modo che i loro premi rimangano i più bassi possibile, così da mantenere e attirare clienti. Va da sé, quindi, che un assicuratore sfrutterebbe la possibilità di ridurre le riserve e di includerle nel calcolo dei premi, così da potere offrire premi interessanti.
