La cooperazione è uno dei valori fondamentali di curafutura. Spesso le soluzioni migliori nascono proprio dai partenariati. In una serie di interviste dedicate alla collaborazione diamo la parola agli attori del sistema sanitario.
Jacques-André Haury, medico e politico vodese, ascrive al progresso tecnologico la responsabilità dell’aumento dei costi sanitari e invita medici e media a essere più consapevoli dei costi che provocano direttamente e indirettamente.

Jacques-André Haury, medico in pensione, ci accoglie sulla terrazza della sua casa sopra Losanna dalla quale si gode una vista imprendibile sul Lago Lemano. Mentre lo ascoltiamo, ci attraversa il pensiero che è proprio questa vista dall’alto, questa lungimiranza, che oggi manca al sistema sanitario.
In questa prospettiva, Jacques-André Hauri attira la nostra attenzione su due attori che nel dibattito pubblico sull’aumento dei premi vengono sistematicamente dimenticati: le facoltà di medicina e i media.
Come valuta la qualità del nostro sistema sanitario?
Se devo essere sincero, il nostro sistema non funziona molto bene, ma alla fine beneficiamo comunque di cure di qualità. Un’inefficienza che possiamo ancora permetterci…
… e ogni anno paghiamo di più. Qual è, secondo lei, la causa principale di questi aumenti?
La spiegazione più ricorrente è l’invecchiamento della popolazione. Secondo me, è tempo di ammettere che questo non è il fattore determinante. La causa principale va ricercata nel progresso tecnico e tecnologico.
In che senso?
Sia per il paziente che per il fornitore, è sempre interessante poter offrire una prestazione supplementare per la quale il paziente non deve pagare di tasca propria.
Mi sta forse dicendo che è contrario al progresso?
No, per nulla. Il problema si pone quando il progresso tecnico va oltre i limiti dettati dall’economicità e dall’efficienza. È un punto fondamentale al quale prestiamo troppa poca attenzione: quanto costa una cura? Qual è il suo beneficio? Che il fornitore della prestazione o l’industria farmaceutica non si pongano questa domanda è comprensibile, ma perché non lo fanno i medici o le università?
Come se lo spiega?
Se, da un lato, durante i congressi medici non si parla mai di soldi, dall’altro i medici non partecipano praticamente mai alle tavole rotonde e ai seminari durante i quali si parla di costi della salute. La loro voce manca. Forse sarebbe più corretto dire: «I medici si sottraggono a questa discussione». Potrei anche spingermi oltre e affermare: «Parlare di soldi non si addice a un professore universitario». E così anche le facoltà di medicina ci mettono del loro per far aumentare i costi.
Ma se ne rendono conto?
Non penso. Che si possa fare altrimenti, lo dimostra l’odontoiatria. Durante i loro congressi, i medici dentisti parlano dei prezzi dei nuovi impianti e li confrontano con quelli dei vecchi impianti. Il prezzo ha, appunto, la sua importanza soprattutto in una relazione commerciale diretta tra cliente e fornitore.

Lei punta il dito anche contro i media, che ritiene correponsabili dell’aumento dei costi della salute. Perché?
Perché nemmeno loro si interrogano sulla questione dell’utilità. Tematizzano troppo poco i costi delle innovazioni tecniche. Dai media mi aspetto spirito critico.
Da un lato i medici, dall’altro i media. Due fattori di influsso distinti che si accumulano?
In realtà, il rapporto tra medici e media è simbiotico, almeno per quanto riguarda l’influsso sui costi sanitari. I media parlano spesso di nuovi medicamenti o nuove cure, di innovazione in campo medico e farmaceutico. Intervistano medici specialisti, professori o ricercatori che, ovviamente, si focalizzano sui vantaggi. Nel migliore dei casi menzionano qualche effetto collaterale, ma nessuno o quasi si interroga sull’utilità o sui costi. Qual è il beneficio rispetto ai trattamenti attuali? Probabilmente non saprebbero nemmeno rispondere.
Davvero?
Una volta ho fatto presente a un professore del CHUV che il medicamento che prescriveva era molto costoso rispetto ad altri. Mi ha risposto: «Ho smesso da tempo di interessarmi ai costi della sanità».
Cosa si bisognerebbe fare per ovviare a questo disinteresse?
I media dovrebbero sempre porre la domanda: quanto costa un determinato trattamento? 1000, 2000 oppure 4000 franchi? E se si tratta di un nuovo trattamento preventivo dovrebbero chiedere qual è l’NTT (number to treat): il trattamento previene un esito su 10, su 100 oppure su 1000? Generalmente i medici non sanno rispondere a queste due domande fondamentali. Del resto, nemmeno io lo sapevo quando esercitavo.

Manca la trasparenza o piuttosto l’interesse?
Forse manca la trasparenza. C’è poi la questione etica, secondo cui il prezzo è secondario e non deve prevalere sul bene del paziente. Ma è solo una scusa per non doversi occupare dei costi. Da tempo funziona così. Già quando ero un giovane medico, il primario aveva da ridire sulle visite non prescritte piuttosto che su quelle fatte per nulla.
Come si crea questo interesse?
Dal mio punto di vista, la formazione influenza il comportamento dei medici. Anche l’informatica ci può venire in aiuto, permettendo di visualizzare rapidamente i costi dei singoli provvedimenti: si clicca un’analisi del sangue semplice o completa per un costo di 60 o 80 franchi. Si aggiunge una risonanza magnetica e voilà: 1200 franchi in più. La via più semplice è, a mio avviso, anche la più efficace: mostrare le conseguenze finanziarie di ogni esame o trattamento prescritto.
Come vede il futuro del nostro sistema sanitario? Riusciremo a interrompere la spirale al rialzo?
Per restare realisti, direi che riusciremo forse a rallentarla. Penso che il finanziamento uniforme delle cure ambulatoriali e stazionarie (EFAS) sia un progetto importante, in grado di portare il giusto equilibrio tra gli interessi dei Cantoni e quelli degli assicurati. Spero che permetterà di promuovere un sistema sanitario valido, professionale e finanziariamente sostenibile. Inoltre, la tarifficazione a forfait elimina gli incentivi ad aggiungere cure e accertamenti costosi. Dobbiamo trovare il coraggio di rivedere le nostre abitudini.
Le misure decise sono necessarie: nel 2023 i mancati risparmi dovuti all’utilizzo insufficiente dei biosimilari sono stati pari a 90 milioni di franchi.
Aumentare l’impiego dei biosimilari è più che mai necessario. Basti pensare che nel 2023, stando al Barometro svizzero dei biosimilari, la scelta di prescrivere farmaci biologici originali (medicinali di riferimento) invece dei biosimilari in metà dei casi ha precluso risparmi dell’ordine di 90 milioni di franchi. Eppure, i biosimilari rappresentano l’alternativa più conveniente. Per invertire la tendenza, quest’anno sono entrate o entreranno in vigore diverse misure per incentivare farmacisti, medici e pazienti a utilizzare maggiormente i biosimilari.

Dal 2019, il numero di biosimilari in commercio in Svizzera è raddoppiato, superando i 40 prodotti. Ciò nonostante, il loro tasso di utilizzo resta insufficiente, come mostra il nuovo Barometro dei biosimilari a cura di biosimilar.ch, curafutura e intergenerika. Anche a quattro anni dall’ingresso sul mercato, il tasso medio si attesta all’incirca al 50 %.
Questo compromette l’impatto potenziale dei biosimilari. Il risultato è che gli assicurati pagano più del dovuto. Nel 2023, il sottoutilizzo dei biosimilari ha precluso risparmi per 90 milioni di franchi. Secondo Pius Zängerle, direttore di curafutura, questi 90 milioni sono stati spesi inutilmente senza creare alcun valore aggiunto terapeutico. Una situazione, inaccettabile per gli assicurati, che curafutura deplora fermamente.
Per ovviarvi, nel corso dell’anno entreranno in vigore diverse misure volte a promuovere l’utilizzo dei biosimilari.
Diritto di sostituzione per i farmacisti
Dal 1° gennaio 2024, i farmacisti sono autorizzati a sostituire un medicinale biologico originale con uno dei suoi biosimilari (modifica dell’art. 52a LAMal). Concretamente, questo significa che se a un paziente viene prescritto un medicinale di riferimento, il farmacista può decidere di propria iniziativa di dispensare un biosimilare equivalente sotto il profilo terapeutico ma economicamente più conveniente. Swissmedic ha confermato l’intercambiabilità tra biosimilari e medicinali di riferimento nel 2023.
Aliquota percentuale differenziata
Il meccanismo dell’aliquota differenziata (partecipazione ai costi) incoraggia i pazienti a utilizzare i biosimilari. Finora applicato solo ai generici, dal 1° gennaio 2024 è stato esteso anche ai biosimilari, creando un incentivo finanziario al loro utilizzo: nel caso di un biosimilare, i pazienti pagano l’aliquota normale (10 %), mentre nel caso di un medicinale di riferimento, più costoso, pagano un’aliquota maggiorata (40 %) se esiste un’alternativa biosimilare (art. 38a OPre).
Garanzia di assunzione dei costi valida sia per i medicinali biologici che per i biosimilari
Dal 1° aprile 2024, la garanzia di assunzione dei costi per i medicinali biologici (di riferimento) vale automaticamente anche per i rispettivi biosimilari. Questa misura elimina il dispendio amministrativo legato alla richiesta di assunzione dei costi in caso di passaggio al biosimilare e garantisce ai pazienti il rimborso da parte dell’assicurazione malattie.
Revisione dei margini di distribuzione
Il 1° luglio 2024 entreranno in vigore i nuovi margini di distribuzione. Se attualmente medici e farmacisti guadagnano molto di più se dispensano un costoso medicinale di riferimento anziché un biosimilare equivalente ma più economico, il nuovo sistema eliminerà l’incentivo negativo e garantirà la parità di trattamento tra medicinali di riferimento e biosimilari per quanto riguarda i margini di distribuzione.
biosimilar.ch, curafutura e intergenerika accolgono con favore le misure volte a promuovere l’utilizzo di biosimilari anche perché dimostrano che il Consiglio federale ha riconosciuto il problema. Il Barometro dei biosimilari permetterà di monitorare i risultati di queste misure e di verificarne regolarmente l’efficacia.
Il potenziale di risparmio continuerà a crescere
Nei prossimi anni il potenziale di risparmio offerto dai biosimilari continuerà a crescere: per numerosi farmaci biologici la scadenza della protezione brevettuale è imminente e i rispettivi biosimilari sono in fase di sviluppo. L’ultimo arrivato sul mercato è il ranibizumab biosimilare, un principio attivo contro la degenerazione maculare. Complessivamente, entro il 2030 il potenziale di risparmio aggiuntivo potrebbe essere dell’ordine di centinaia di milioni di franchi. I biosimilari rappresentano quindi un’importante opportunità di risparmio per la sanità svizzera.
Di cosa si tratta
A inizio 2020 il PS ha depositato l’Iniziativa per premi meno onerosi volta a contenere l’onere dei premi, che molti assicurati non riescono più a pagare, fissando al dieci per cento del reddito disponibile il loro importo massimo. L’iniziativa prevede inoltre che la riduzione dei premi venga finanziata per almeno due terzi dalla Confederazione e per il terzo rimanente dai Cantoni.
Il Consiglio federale condivide in linea di massima il tenore dell’iniziativa ma invita a respingerla adducendo che costringerebbe la Confederazione a mettere a disposizione molti più fondi. Fa inoltre valere che l’iniziativa si concentra esclusivamente sul finanziamento trascurando il contenimento dei costi. Il 17 settembre 2021 ha pertanto adottato un controprogetto indiretto che le Camere hanno approvato unitamente al decreto federale sull’iniziativa popolare in votazione finale il 29 settembre 2023 (respingendo quindi l’iniziativa). Popolo e Cantoni saranno chiamati alle urne il 9 giugno 2024.
La posizione di curafutura
curafutura respinge l’iniziativa popolare. Gli assicuratori-malattia prendono sul serio il costante aumento dei costi della salute e si adoperano a favore di riforme efficaci della politica sanitaria per contenere tali costi. Pur concordando con gli iniziativisti sul fatto che i costi della salute e, di riflesso, i premi di cassa malati costituiscono un onere sempre più gravoso per le famiglie, in particolare per il ceto medio, curafutura sostiene il controprogetto indiretto del Consiglio federale, nello specifico le misure volte ad alleggerire il carico finanziario per gli assicurati. Il controprogetto crea nuovi strumenti per ovviare sul piano legale alla decisione di diversi Cantoni di ridurre la loro partecipazione alla riduzione dei premi. curafutura respinge l’iniziativa per premi meno onerosi soprattutto perché
- interviene nella ridistribuzione dei costi e cura solo i sintomi;
- introduce una ripartizione non necessaria;
- limita la responsabilità dei Cantoni.
Le ragioni in sintesi
(1) No alla ripartizione e alla mera cura dei sintomi
L’iniziativa popolare si limita a intervenire nella ripartizione dei costi e contrastare i sintomi. La soluzione proposta di aumentare la riduzione dei premi non agisce sulle cause dell’aumento dei costi della salute. curafutura teme che l’iniziativa indebolisca la consapevolezza del problema tra i diversi attori. Meno gli aumenti vengono percepiti, minori sono le possibilità di introdurre riforme urgenti in grado di contrastare le vere cause. Diversamente, ad esempio, dal finanziamento uniforme delle cure ambulatoriali e stazionarie, dalla riforma delle strutture tariffali per le prestazioni mediche nel settore ambulatoriale o dalla revisione dei margini per i medicamenti, l’iniziativa incentiva poco a contenere i costi della salute e non alleggerisce il carico finanziario che grava sugli assicurati. Oltre all’attuazione di riforme efficaci, curafutura sostiene altre misure di contenimento dei costi, tra cui le cure integrate, l’allentamento dell’obbligo di contrarre, la digitalizzazione, le discussioni sull’ampliamento del catalogo delle prestazioni e la trasparenza del sistema sanitario. Queste misure permettono effettivamente di contenere i costi anziché limitarsi a ripartirli.
(2) No a una ripartizione non necessaria
L’attuale sistema di riduzione dei premi ha dimostrato la sua validità e offre sgravi alle persone con redditi modesti. Oggi, in Svizzera, un assicurato su quattro beneficia di una riduzione del premio. Questo permette di creare un equilibrio sociale. L’iniziativa eliminerebbe il principio del premio pro capite dato che fisserebbe al dieci per cento del reddito il premio di cassa malati. Modificherebbe il sistema permettendo anche alle famiglie che non ne hanno bisogno di beneficiare di una sovvenzione. Con questa iniziativa, il PS propone, a ben vedere, una tappa intermedia per arrivare all’obiettivo ultimo di vincolare i premi al reddito e di introdurre una cassa unica.
(3) No alla limitazione della responsabilità dei Cantoni per la riduzione individuale dei premi
La riduzione dei premi è uno strumento di politica sociale che, secondo le disposizioni attuali, rientra nelle competenze dei Cantoni e non in quelle della Confederazione come invece auspica l’iniziativa. Dato che conoscono molto bene le esigenze e la condizione economica della popolazione, i Cantoni possono concedere le riduzioni di premio con flessibilità nel rispetto della loro politica fiscale e sociale. Non si può accettare una rigida normativa che prevede un forte finanziamento da parte della Confederazione e che limita la responsabilità dei Cantoni a un terzo delle riduzioni individuali dei premi. Inoltre, i Cantoni sono competenti per le prestazioni complementari, gli aiuti sociali, la politica fiscale cantonale, le prestazioni in favore dell’economia generale (PEG) e, con EFAS, partecipano ora anche ai costi delle cure ambulatoriali e stazionarie secondo una quota fissa. Vista la relazione diretta tra queste prestazioni e la riduzione dei premi, è opportuno che le riduzioni rimangano in buona parte di competenza dei Cantoni. curafutura ritiene inoltre problematico il progressivo ritiro dei Cantoni dalla loro responsabilità finanziaria.
Di cosa si tratta
Nella primavera 2020 l’Alleanza del centro (ex PPD) ha depositato l’iniziativa popolare «Per premi più bassi – Freno ai costi nel settore sanitario (Iniziativa per un freno ai costi)» con la quale vuole obbligare il Consiglio federale e i Cantoni a introdurre un freno ai costi nella sanità. L’iniziativa prevede in particolare che se due anni dopo la sua accettazione l’aumento dei costi medi per assicurato e per anno nell’assicurazione obbligatoria delle cure medico-sanitarie (AOMS) è superiore di oltre un quinto all’evoluzione dei salari nominali, la Confederazione, in collaborazione con i Cantoni, dovrà adottare misure di contenimento a partire dall’anno successivo. L’obiettivo dichiarato è di fare in modo che l’evoluzione dei costi dell’AOMS segua quella dell’economia nazionale e dei salari medi e che i premi restino finanziariamente sostenibili.
In linea di principio, il Consiglio federale sostiene la richiesta di contenere l’aumento dei costi dell’AOMS e di alleggerire il carico che grava sugli assicurati. Tuttavia, ritiene che la scelta di collegare l’adozione di misure all’evoluzione dei salari sia troppo rigida. Pertanto, il 10 novembre 2021 ha adottato un controprogetto indiretto nel quale propone di definire obiettivi di costo nell’AOMS. Il controprogetto, adeguato e snellito nel corso dei dibattiti parlamentari, è stato accettato dalle Camere il 29 settembre 2023 unitamente al decreto concernente l’iniziativa popolare (con la raccomandazione di respingerla). L’iniziativa verrà sottoposta al voto di popolo e Cantoni il 9 giugno 2024.
La posizione di curafutura
curafutura respinge l’iniziativa popolare. L’associazione prende sul serio la questione dell’aumento costante dei costi della sanità e ritiene necessario intervenire per ridurre il carico finanziario che grava sugli assicurati. Per questo è favorevole all’adozione di misure di contenimento della spesa e di riforme di politica sanitaria. Tuttavia, curafutura respinge l’iniziativa per un freno ai costi in particolare per le seguenti ragioni:
- l’attuabilità e l’efficacia dell’iniziativa non sono chiare;
- l’iniziativa mette a rischio la fornitura di cure mediche;
- l’iniziativa rischia di portare a un razionamento delle prestazioni mediche;
- l’iniziativa non riduce i costi della sanità.
Le ragioni in sintesi
(1) Mancanza di chiarezza sull’attuabilità e l’efficacia dell’iniziativa per un freno ai costi
Poiché l’iniziativa non precisa l’orientamento concreto delle misure da adottare, è lecito chiedersi in che misura un obbligo costituzionale astratto come quello proposto possa tradursi in un’azione più forte e mirata del Consiglio federale e del Parlamento. L’attuabilità e l’efficacia dell’iniziativa non sono chiare. Inoltre, gli obiettivi che si prefigge possono essere fondamentalmente raggiunti anche mediante adeguamenti normativi. La formulazione aperta dell’articolo 117 della Costituzione consente già alla Confederazione di introdurre misure di contenimento dei costi: un ulteriore disciplinamento a livello costituzionale è quindi inutile. curafutura respinge l’iniziativa anche perché l’evoluzione dei costi sanitari non può essere legata unicamente all’evoluzione dell’economia nazionale e all’indice dei salari. Si allinea quindi alla posizione del Consiglio federale secondo cui la regola in materia di spese è troppo rigida. Il rapporto tra premi dell’assicurazione malattie e salario nominale non è determinante. Più aumenta la ricchezza (e quindi il reddito disponibile), maggiore è la percentuale di denaro investito nella salute. Questa percentuale non deve essere contenuta artificialmente.
Il controprogetto indiretto all’iniziativa presenta peraltro doppioni con un’altra revisione della LAMal entrata in vigore il 1° gennaio 2024, ossia il pacchetto di misure di contenimento dei costi 1b: secondo l’art. 47c LAMal, i fornitori di prestazioni e gli assicuratori devono monitorare i costi e prevedere correttivi in caso di evoluzione non spiegabile delle quantità, dei volumi e dei costi. Inoltre, anche la commissione federale prevista nel controprogetto sarebbe responsabile del monitoraggio dei costi e della qualità, ma dovrebbe limitarsi a formulare raccomandazioni senza esercitare un influsso diretto. Tra i due monitoraggi non vi sarebbe tuttavia alcun coordinamento. Infine, l’istituzione di una nuova commissione federale comporterebbe un grande dispendio e importanti costi.
(2) Messa a rischio della sicurezza dell’approvvigionamento di cure mediche
L’iniziativa comporta da un lato l’abbandono della concorrenza regolamentata, dall’altro l’introduzione di una gestione centralizzata e basata sui costi della sanità da parte della Confederazione. Questo cambiamento incisivo di sistema mette a rischio l’assistenza sanitaria innovativa e di alta qualità offerta in Svizzera. Plafonando artificialmente i costi, l’iniziativa aumenta la pressione su tutti i fornitori di prestazioni. Non si può pertanto escludere che, oltre a prestazioni inutili, vengano tagliate anche quelle necessarie, come temono i fautori dell’iniziativa. La pressione sui costi cela il rischio di un deterioramento della qualità delle cure (offerta di cure lacunosa o insufficiente). Questo potrebbe provocare un aumento delle complicazioni e, di riflesso, della durata delle degenze ospedaliere e dei costi della sanità. A seconda delle modalità di attuazione scelte, questo vale anche per il controprogetto indiretto del Consiglio federale. L’iniziativa e il controprogetto indiretto mettono a repentaglio la sicurezza dell’approvvigionamento di cure mediche.
(3) Razionamento delle prestazioni mediche
curafutura respinge l’iniziativa perché un freno ai costi deve tenere conto anche di altri fattori, come il progresso in campo medico o l’invecchiamento demografico. I costi giustificati dal punto di vista medico ed economico possono crescere molto di più dei prezzi e dei salari. Se l’iniziativa venisse accettata, la crescita consentita dei premi potrebbe risultare nettamente inferiore all’aumento dei costi giustificato dal punto di vista medico ed economico. Fissare un tetto all’aumento dei costi non permette di distinguere le prestazioni necessarie da quelle superflue. C’è quindi il rischio che anche i trattamenti necessari dal punto di vista medico e sensati dal punto di vista economico non possano più essere erogati per mancanza di mezzi finanziari. L’accettazione dell’iniziativa porterebbe a un razionamento delle prestazioni e si rischierebbe una medicina a due velocità.
Anche il controprogetto indiretto può portare a una limitazione delle prestazioni nel caso in cui gli obiettivi di costo venissero raggiunti. Peraltro, gli obiettivi di costo sono uno strumento troppo sommario per eliminare le prestazioni inutili e inefficienti: il fatto che in un settore non aumentano non significa necessariamente che quel settore sia efficiente. Inoltre, se l’obiettivo di costo è stato raggiunto, le eventuali misure correttive o le riduzioni tariffarie possono riguardare tutte le prestazioni e tutti i fornitori di prestazioni e non solo le prestazioni inefficienti e inutili. Poiché le eventuali misure correttive verrebbero raccomandate dalla commissione federale competente (senza garanzia che vengano effettivamente realizzate), il beneficio insito negli obiettivi di costo è molto ridotto rispetto al grande dispendio burocratico richiesto. Gli obiettivi di costo imposti dall’alto non sono uno strumento adeguato per contenere i costi.
Se i pazienti non ricevono le cure necessarie o le ricevono in ritardo, la malattia può progredire rendendo necessari trattamenti più lunghi e complessi. Pertanto, sul lungo periodo il razionamento delle prestazioni mediche comporta un aumento dei costi.
(4) Il contenimento dei costi è una promessa al vento
Se è vero che le tariffe e i prezzi delle prestazioni dell’AOMS sono relativamente stabili da anni, è altrettanto vero che il volume delle prestazioni mediche aumenta a causa dell’evoluzione demografica, del progresso della tecnica medica, del maggiore consumo di medicinali e delle aspettative crescenti della popolazione in relazione alle prestazioni. L’evoluzione dei costi è ascrivibile all’evoluzione del volume delle prestazioni mediche. Pertanto, gli incentivi che vanno in questo senso devono essere corretti. L’iniziativa e il controprogetto indiretto si focalizzano unicamente sulla definizione di un tetto massimo di aumento dei prezzi e questo accresce la pressione sui fornitori di prestazioni senza però ridurre i costi. Anzi. Si prevede un aumento consistente delle procedure burocratiche e delle esigenze che renderà meno efficiente l’intero sistema sanitario e porterà a un incremento dei costi amministrativi. curafutura respinge pertanto l’iniziativa per un freno ai costi e il controprogetto indiretto del Consiglio federale.
È importante contenere i costi sanitari a lungo termine. A questo puntano le riforme per il finanziamento uniforme delle prestazioni ambulatoriali e stazionarie (EFAS), l’introduzione del nuovo tariffario delle prestazioni mediche ambulatoriali (TARDOC) e la revisione dei margini di distribuzione applicati ai medicamenti. Accanto a queste riforme, curafutura sostiene anche altre misure di contenimento dei costi, come la promozione delle cure integrate. È infatti assodato che le cure integrate non solo migliorano i risultati terapeutici, ma contribuiscono anche a ridurre i costi. Un’altra priorità è l’allentamento dell’obbligo di contrarre. Attualmente, gli assicuratori non possono scegliere i fornitori di prestazioni con cui stipulare i loro contratti. Un allentamento di quest’obbligo consentirebbe agli assicuratori malattie di stipulare contratti solo con fornitori di prestazioni che, per esempio, soddisfano determinati criteri di qualità. Ciò intensificherebbe la concorrenza e contribuirebbe a contenere i costi. La digitalizzazione e la trasparenza nel settore della sanità sono altre due riforme sostenute da curafutura per migliorare l’efficienza e, di rimando, realizzare risparmi.
Tutte queste riforme contribuiscono a contenere i costi sanitari molto più di un’iniziativa per un freno ai costi.
Il Sì del Parlamento al finanziamento uniforme delle cure ambulatoriali e stazionarie (EFAS) chiude un anno complessivamente positivo per la politica sanitaria. Il 22 dicembre 2023 Parlamento, attori del settore e Consiglio federale erano consapevoli dell’importanza del momento. Lo hanno colto e hanno sostenuto l’adozione della più grande riforma mai proposta dall’introduzione della legge federale sull’assicurazione malattie (LAMal). Da parte nostra dobbiamo raccogliere l’energia liberata da questa decisione e la gioia per questo successo per affrontare al meglio le sfide che ci attendono nel 2024 con la nuova ministra della sanità Elisabeth Baume-Schneider. Toccherà a lei e al suo dipartimento mettere insieme i pezzi di puzzle del futuro nella sanità. Le due domande di approvazione riguardanti il tariffario delle cure mediche ambulatoriali sono sul suo tavolo. L’obiettivo è introdurre questo tariffario dal 1° gennaio 2025, ma per concretizzarlo Baume-Schneider dovrà prendere una decisione.

Il nuovo anno è iniziato da poco ma a Berna si respira già una certa aria di cambiamento nella politica sanitaria. Il 22 dicembre 2023 il Parlamento ha approvato a grande maggioranza il finanziamento uniforme delle cure stazionarie e ambulatoriali (EFAS), mettendo fine a un dibattito durato anni e liberando un’energia positiva attesa da tempo. Tutti si sono dichiarati disposti a unire le forze per far progredire il nostro sistema sanitario nonostante le previsioni più pessimistiche e il referendum già annunciato.
Al centro dell’attenzione: il tariffario medico per le cure ambulatoriali
La nuova consigliera federale Elisabeth Baume-Schneider può trarre vantaggio da questa energia positiva e spero che lo farà. Spesso, quando si è determinati e si vuole creare qualcosa di nuovo, si guarda subito al prossimo elemento che va cambiato. È così che funzionano i processi di ammodernamento. L’energia positiva è fondamentale per non perdere il passo.
La mia attenzione va ora al tariffario medico per le cure ambulatoriali. Come EFAS, anche il vecchio tariffario TARMED e il progetto che dovrebbe sostituirlo hanno alle spalle una storia lunga e sofferta . Introdotto nel 2004, il TARMED non è mai stato rivisto né tantomeno aggiornato. Non certo perché rispondeva comunque alle esigenze, ma perché le proposte di miglioramento e di rinnovo sono state sistematicamente ostacolate. A lungo i partner tariffali non sono riusciti a trovare un accordo sulla struttura tariffale. La svolta è arrivata nel 2020 con l’adesione di TARDOC da parte della compagnia assicurativa SWICA che sanciva la coalizione di curafutura, FMH, MTK e SWICA e assicurava al nuovo tariffario una maggioranza di assicurati. Un altro tassello importante è stato posato nel 2022 con la creazione del nuovo ufficio nazionale delle tariffe per le prestazioni mediche che coinvolgeva tutti i partner tariffali (curafutura, FMH, Santésuisse, H+ e MTK).
Questo è stato il primo passo di un progresso condiviso, nell’urgente necessità di istituire finalmente un nuovo tariffario per le cure mediche ambulatoriali. Nel frattempo, sono state presentate al Consiglio federale due richieste di tariffari. Si prevede che il Consiglio federale prenderà una decisione nella prima metà del 2024 e che TARMED sarà sostituito con successo il 1° gennaio 2025. Il TARDOC ha ottenuto il via libera da tutti e quattro i partner tariffari alla fine dello scorso anno. I suoi promotori hanno soddisfatto tutti i requisiti che il Consiglio federale aveva imposto nel giugno 2022 e a cui il Governo si attiene tuttora. In altre parole: il TARDOC è pronto. Se vogliamo beneficiare degli sforzi della politica sanitaria, questo sarebbe il momento giusto. Solo così è possibile realizzare l’ambizioso obiettivo: introdurre un nuovo tariffario per le cure mediche ambulatoriali entro il 2025.
La decisione è politica. Il Consiglio federale è disposto a riconoscere che è estremamente problematico gestire un volume così importante come quello del tariffario medico per le cure ambulatoriali nell’assicurazione malattia obbligatoria con un tariffario obsoleto? E che solo per questo fatto deve essere rinnovato? Non dimentichiamo inoltre che il volume crescerà ulteriormente e, se non si farà nulla, lavoreremo con un tariffario non più al passo con la medicina attuale. La nuova consigliera federale e il suo dipartimento capiranno che i tempi sono maturi? Si renderanno conto che altrimenti l’energia positiva generata dall’istituzione dell’ufficio nazionale e rafforzata dall’approvazione di EFAS svanirà?
Quanto sia diventato complesso il sistema sanitario svizzero lo dimostra ad esempio il dibattito in Parlamento sul secondo pacchetto di misure, in merito ai medicamenti. Da quanto sento, devo desumere che le nuove disposizioni sulla determinazione del prezzo dei nuovi farmaci da inserire nell’elenco delle specialità rischiano di far lievitare i costi anziché ridurli. Attualmente arrivano sul mercato molti farmaci molto costosi. Se secondo l’Ufficio federale della sanità (UFSP) dieci anni fa una nuova terapia oncologica costava ad esempio 1000 franchi, oggi ne costa tra gli 8000 e i 10 000. Il Parlamento sembrerebbe intenzionato ad assecondare le richieste del settore farmaceutico e questo avrà pesanti conseguenze per gli assicurati. Si rischia che sarà il settore farmaceutico a fissare il prezzo, per quanto provvisorio, dei farmaci ammessi. L’Ufficio federale della sanità pubblica avrà la possibilità di ridurlo ma l’industria farmaceutica gode di un diritto di veto e questo potrebbe rinviare la decisione alle calende greche e il prezzo eccessivo verrebbe praticato troppo a lungo. È quindi lecito chiedersi in che misura il secondo pacchetto di misure permette effettivamente di contenere i costi. Possiamo chiedere agli assicurati di far fronte per la terza volta consecutiva all’esplosione dei costi con un massiccio aumento dei premi?
Il nuovo anno è iniziato alla grande e tutto fa sperare che continui così. Personalmente sono ottimista. Del resto, in Svizzera con il nostro forte spirito democratico abbiamo sempre trovato buone soluzioni, dettate dalla ponderazione e dalla ragione. Restiamo quindi vigili e fiduciosi e attingiamo dall’energia positiva che lo scorso anno ha contraddistinto la politica sanitaria. Usiamola per realizzare con intelligenza le soluzioni che da tempo aspettano di essere implementate.
Dal 1° luglio 2023, in base alle disposizioni riviste della legge federale sull’assicurazione malattie (LAMal), i Cantoni limitano il numero di medici autorizzati a esercitare a carico dell’AOMS. Da una prima constatazione risulta che i Cantoni adottano prassi diverse, come dimostrano gli esempi di Ginevra e dei Grigioni.
Secondo l’articolo 55a LAMal, i Cantoni devono limitare in almeno un campo di specializzazione medica o in una data regione il numero di medici che forniscono prestazioni nel settore ambulatoriale. Dal canto suo, il Consiglio federale fissa i criteri e i principi metodologici per determinare il numero massimo di medici e calcola il fabbisogno utilizzando un modello di regressione che considera fattori quali la demografia e la morbilità. Il modello adegua inoltre il fabbisogno ai flussi di pazienti intercantonali/interregionali e calcola il tasso di approvvigionamento per specialità medica. In seguito, il Cantone mette in relazione l’offerta esistente di medici (equivalenti a tempo pieno) con il tasso di approvvigionamento, tiene conto di fattori specifici che non sono già inclusi nel modello nazionale e determina se il numero massimo è stato raggiunto sul suo territorio in una particolare specialità medica. Se il numero massimo è raggiunto, il Cantone non rilascia nuove autorizzazioni a esercitare a carico dell’assicurazione obbligatoria delle cure medico-sanitarie (AOMS).
Le Camere federali hanno discusso intensamente sul grado di obbligatorietà che le disposizioni federali avrebbero dovuto avere per i Cantoni. Come spesso accade, il risultato è frutto di un compromesso: i Cantoni devono limitare il numero dei medici autorizzati a esercitare, ma non lo devono fare in modo capillare su tutto il loro territorio. L’articolo di legge precisa: i Cantoni limitano, in uno o più campi di specializzazione o in determinate regioni, il numero di medici […]. Il legislatore ha quindi deciso di trasferire la competenza sovrana ai Cantoni e di concedere loro un ampio argine di manovra.
Come mostra la cartina alla pagina seguente, i Cantoni sfruttano il margine di manovra di cui dispongono e non attuano la regolamentazione in modo uniforme. Se Ginevra e Giura hanno definito un tetto massimo quasi ovunque, altri Cantoni si attengono al minimo legale prevedendo un numero massimo solo in una o due specialità. Ci sono poi Cantoni, come i Grigioni, che hanno deciso di posticipare la data di introduzione e si trovano attualmente in una zona grigia.
Autorizzazioni a esercitare a carico dell’AOMS nel settore ambulatoriale: numero di specialità mediche con limitazioni (numero massimo):
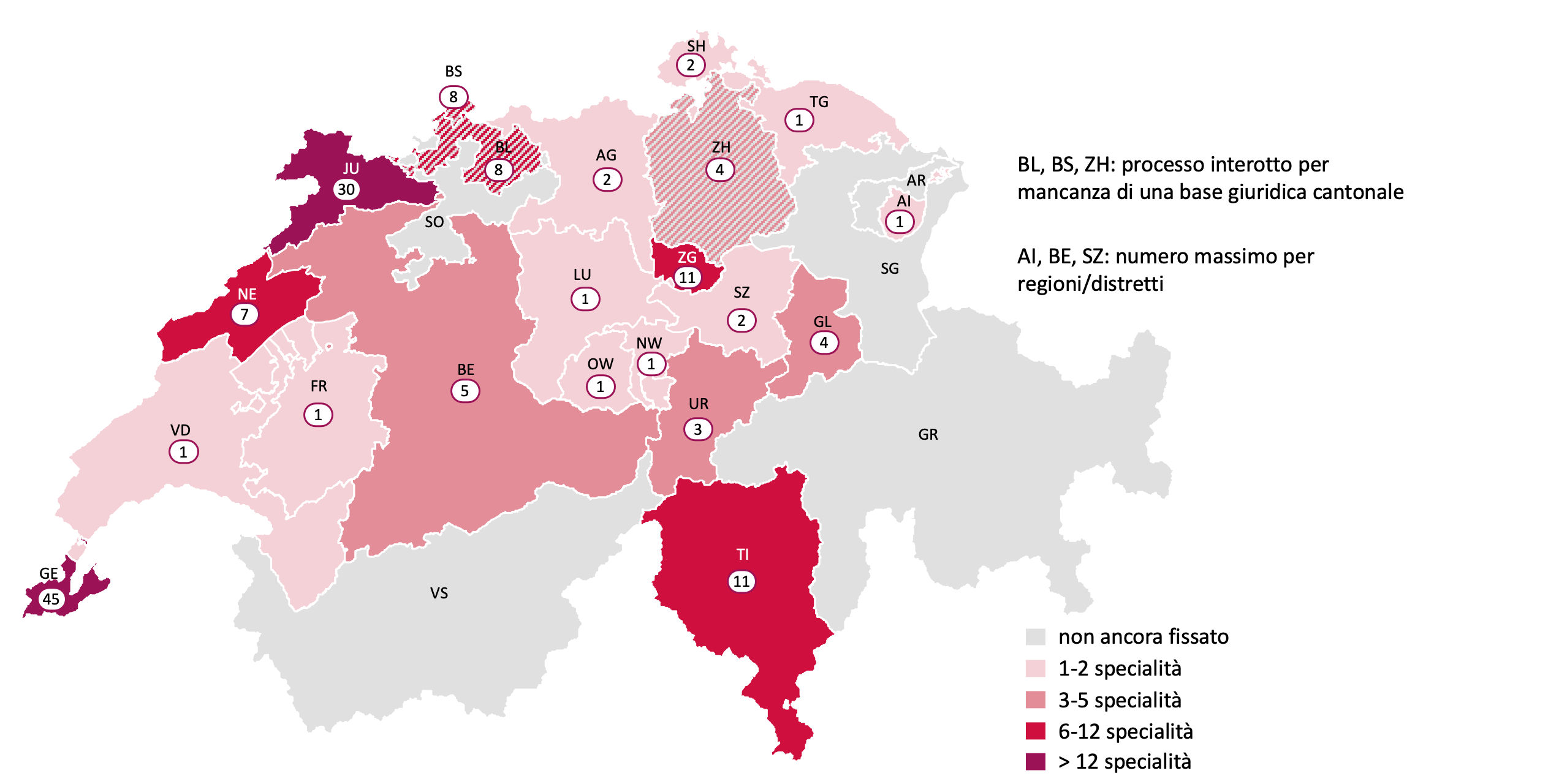
A causa della mancanza o della qualità lacunosa dei dati, otto Cantoni hanno fissato un tetto massimo in virtù di una disposizione transitoria secondo cui l’attuale offerta di medici può essere ritenuta economica e conforme al bisogno fino al più tardi al 30 giugno 2025. In questi Cantoni come in altri, si può però presumere che i numeri massimi verranno adeguati nei prossimi anni.
Zurigo, Basilea Città e Basilea Campagna hanno interrotto il processo avviato per determinare il numero massimo per introdurre dapprima una base giuridica cantonale. Questa scelta risulta da una sentenza del Tribunale cantonale di Basilea Campagna, che ha annullato l’ordinanza sulla limitazione delle autorizzazioni per mancanza di una base giuridica pertinente a livello cantonale. I Cantoni dei Grigioni e di Soletta, invece, hanno posto in vigore una base giuridica cantonale, ma non hanno ancora adottato un’ordinanza che disciplina il numero massimo di medici.
Il Canton Berna ha stabilito un tetto massimo soltanto in determinate regioni e non sull’intero territorio cantonale. Ciò che per i Cantoni più grandi come Berna risulta efficace, non lo è necessariamente per i Cantoni di piccole dimensioni come Appenzello Interno, che nel distretto di Schlatt-Haslen (che conta 1100 persone) non ammette specialisti in chirurgia della mano.
Tra le specialità mediche interessate dalla limitazione, spicca la radiologia. Finora 10 Cantoni hanno limitato il numero di medici in questa specialità. Al secondo posto figurano la chirurgia ortopedica e la traumatologia (7 Cantoni), seguite dalla chirurgia e dalla chirurgia plastica, ricostruttiva ed estetica (6 Cantoni ciascuna).
Il sito Internet zulassungstopp.ch fornisce una buona panoramica di tutte le specialità per le quali il numero di medici è stato limitato nei singoli Cantoni.
Conclusioni e prospettive
Dal 1° luglio 2023, i Cantoni devono limitare il numero di medici autorizzati a esercitare a carico dell’AOMS attuando le nuove disposizioni della LAMal. Fino al 30 giugno 2025, possono applicare la disposizione transitoria e considerare economica e conforme al fabbisogno l’attuale offerta di medici sul loro territorio. Siamo in una fase di transizione ed è ancora troppo presto per formulare conclusioni definitive. Possiamo però già affermare che i Cantoni sfruttano il margine di manovra e attuano le disposizioni federali in modo diverso.
Questa diversità non è necessariamente negativa: dopo alcuni anni si potrà stabilire quale delle opzioni scelte sia la più efficace e si avvicini maggiormente all’obiettivo di un’assistenza di buona qualità ed economicamente sostenibile. Si capirà anche se la nuova regolamentazione è una misura sensata o se è invece inutile. In ogni caso, il disciplinamento delle autorizzazioni deve essere messo alla prova prima di intraprendere ulteriori passi, sia per i medici che per le altre professioni mediche.
Il 95% dei premi per l’assicurazione obbligatoria delle cure medico-sanitarie (AOMS) è usato per pagare le fatture dei medici, i medicamenti, le cure ospedaliere e le analisi di laboratorio. Il restante 5% copre i costi amministrativi. Solo lo 0,3% viene speso in pubblicità. Davanti a queste cifre si ha l’impressione che l’iniziativa parlamentare volta ad abolire completamente la pubblicità per l’assicurazione di base, discussa questa settimana dalle Camere, miri soprattutto a riportare alla ribalta la creazione di una cassa malati unica a livello cantonale o nazionale, spianandole la strada con il pretesto di ridurre il carico finanziario che grava sugli assicurati. curafutura si oppone fermamente alla proposta e sottolinea che solo le riforme permettono di ottenere veri risparmi. Con una cassa malati unica si aggirerebbe la legge sull’assicurazione malattie a scapito degli assicurati, che non avrebbero più libertà di scelta. Inoltre, l’apparato amministrativo non farebbe che crescere, come succede sempre quando è lo Stato a tirare le fila.
curafutura è favorevole alla trasparenza nel settore dell’assicurazione malattie. Gli assicuratori comunicano in modo trasparente i propri costi amministrativi, che ammontano a poco meno del 5% dei costi dell’assicurazione di base. Le spese pubblicitarie rappresentano solo lo 0,3 % circa. L’Iniziativa parlamentare che propone di abolire la pubblicità irriterà tutti coloro che sostengono la libertà di scelta degli assicurati e che vedono nella concorrenza uno strumento efficace per garantire prezzi equi, costi amministrativi contenuti e libertà nella scelta dell’assicuratore e del prodotto. curafutura sospetta che questa proposta sia un pretesto per spianare la strada alla creazione di una cassa unica cantonale o nazionale.
Da un lato, gli assicuratori si impegnano a mantenere bassa la spesa pubblicitaria nell’interesse degli assicurati. Dall’altro, l’Ufficio federale della sanità pubblica (UFSP) verifica che i costi amministrativi non superino il livello necessario a garantire una sana gestione economica. In altre parole, se vogliamo contenere i costi della sanità dobbiamo garantire che il catalogo delle prestazioni assicurative di base non venga ulteriormente ampliato, che la digitalizzazione avanzi e che il sistema di finanziamento uniforme EFAS venga implementato secondo le tempistiche previste.
curafutura esorta a contestualizzare le spese di pubblicità e a valutare i veri obiettivi che l’iniziativa parlamentare si prefigge. Anche l’implementazione di un’iniziativa come quella presentata dal Cantone di Vaud, pure in discussione alle Camere, che chiede di modificare la LAMal in modo da permettere ai Cantoni di istituire per via legislativa un ente cantonale incaricato di fissare e riscuotere i premi e di finanziare tutti i costi a carico dell’AOMS, stravolgerebbe i principi fondamentali della LAMal, in particolare la libera scelta dell’assicuratore, il finanziamento delle prestazioni dell’assicurazione di base e la determinazione dei premi. L’innovazione e i miglioramenti ottenuti sarebbero vanificati. L’iniziativa creerebbe inoltre sistemi paralleli complicati e costosi, visto che ci sarebbero Cantoni con e Cantoni senza cassa malati unica. Questa situazione comporterebbe svantaggi e disparità di trattamento per gli assicurati nei Cantoni con una cassa unica.
Due atti parlamentari chiedono di integrare nuove prestazioni nell’elenco di quelle rimborsate dall’assicurazione obbligatoria delle cure medico-sanitarie (AOMS). curafutura nutre forti riserve al riguardo. L’elenco è già molto ampio e l’obiettivo dovrebbe essere quello di snellirlo anziché allungarlo, visto che ogni aggiunta si ripercuote in definitiva sui premi a carico degli assicurati.
L’ampliamento dell’elenco delle prestazioni rimborsate dall’assicurazione obbligatoria delle cure medico-sanitarie (AOMS) prosegue anche nel 2024, nonostante le richieste avanzate da più parti di ridurre il carico che grava sugli assicurati. Due atti parlamentari, che saranno esaminati e discussi questa settimana dalla Commissione della sicurezza sociale e della sanità del Consiglio nazionale (CSSS-N), chiedono infatti l’integrazione di nuove prestazioni che, se approvata, porterà inevitabilmente a un aumento dei premi. Quello depositato dal consigliere agli Stati Damian Müller (PLR) chiede di introdurre un obbligo di rimunerazione a livello nazionale per i costi dei servizi di interpretariato forniti in ambito sanitario. Quello presentato dalla consigliera nazionale Katharina Prelicz-Huber (Verdi) propone invece che l’AOMS rimborsi i costi per le cure dentarie e per la prevenzione (controlli regolari/igiene dentale).
Due interventi che si spingono troppo oltre
Pur animati da buone intenzioni, i due interventi sono eccessivi. Secondo curafutura, deve esserci un confine tra responsabilità dello Stato e responsabilità del singolo per il finanziamento delle cure. Di fatto, l’elenco di prestazioni coperte dall’assicurazione di base è già molto esteso e copre quasi l’integralità delle prestazioni.
È quindi curioso che in autunno, quando vengono annunciati i premi di cassa malati per l’anno successivo, si chieda a gran voce di attuare immediatamente riforme e misure per evitarne l’aumento, mentre, secondo il direttore di curafutura Pius Zängerle «il resto dell’anno la politica spinge per inserire nuove prestazioni nell’elenco dell’AOMS che contribuiscono proprio a far aumentare i premi». Una volta inserita nell’elenco, una prestazione non viene più tolta. A maggior ragione, quindi, occorre evitare di completare continuamente l’elenco con nuove prestazioni.
Dopo ben 14 anni, il finanziamento uniforme delle prestazioni ambulatoriali e stazionarie EFAS ha superato l’ultimo scoglio in Parlamento. La coalizione formata da 22 attori della sanità è soddisfatta dell’adozione di questa riforma fondamentale per il sistema sanitario svizzero. Il settore dovrà ora prepararsi in vista della sua attuazione in modo che, quando entrerà in vigore, tutte le prestazioni – dapprima quelle mediche, in seguito quelle di cura – possano essere finanziate in modo uniforme sia nel regime ambulatoriale che in quello stazionario.
Risultato storico: nella sua prima sessione il neocostituito Parlamento ha adottato il progetto di riforma EFAS, che prevede il finanziamento uniforme delle prestazioni ambulatoriali e stazionarie e che da 14 anni si trovava in discussione alle Camere federali. L’adesione di un’ampia maggioranza dei parlamentari e la capacità di compromesso di cui hanno dato prova hanno permesso di raggiungere questo risultato che segna una svolta nella politica sanitaria.
EFAS elimina gli incentivi negativi nel sistema di finanziamento
EFAS non è solo una delle riforme più importanti del sistema sanitario svizzero. È anche la riforma più completa della LAMal dall’introduzione del nuovo finanziamento ospedaliero oltre dieci anni fa. Sostenuta da una coalizione di 22 attori, elimina gli incentivi negativi risultanti dal fatto che le prestazioni stazionarie e quelle ambulatoriali sono finanziate in modo diverso. I sostenitori sono convinti che EFAS, anche insieme al costante miglioramento dei sistemi tariffali ambulatoriali e stazionari innescherà molti sviluppi positivi, dalla promozione dell’ambulatorizzazione, all’abbandono dell’approccio a compartimenti stagni fino al rafforzamento delle cure integrate.
Questo dimostra che le riforme valide trovano l’adesione della maggioranza. Il sì a EFAS manda un segnale alla politica e può fungere da catalizzatore per altri progetti di riforma che puntano a eliminare gli incentivi controproducenti. In ogni caso, conferma l’impegno dei partner a favore di un sistema sanitario solidale e finanziariamente sostenibile.
Unire le forze per attuare le riforme
Una volta scaduto il termine per il referendum, EFAS entrerà in vigore nel settore acuto con effetto dal 1° gennaio 2028. Il finanziamento uniforme per le prestazioni di cura verrà attivato quattro anni dopo. Fino ad allora, il settore è chiamato a intraprendere i preparativi necessari per garantire un’implementazione efficace. La sfida più grande sarà probabilmente l’elaborazione di un nuovo tariffario per le prestazioni di cura, che dovrà essere pronto al momento dell’attivazione del nuovo sistema di finanziamento. La coalizione che sostiene EFAS conta sulla collaborazione costruttiva di tutti gli attori coinvolti affinché la riforma possa essere realizzata rapidamente.
Maggiori informazioni su EFAS: https://www.pro-efas.ch/it/
Informazioni
- Pius Zängerle, direttore curafutura, 079 653 12 60, zaengerle@curafutura.ch
- Franziska Lenz, responsabile dipartimento Politica e comunicazione FMH, 031 359 11 11,
kommunikation@fmh.ch - Anne-Geneviève Bütikofer, direttrice H+, 031 335 11 63, medien@hplus.ch
- Daniel Höchli, direttore ARTISET, 031 385 33 48, media@artiset.ch
- Marcel Durst, direttore ASPS, 079 300 73 59, durst@spitexprivee.swiss
- Andreas Faller, direttore Bündnis Freiheitliches Gesundheitswesen, 079 415 33 37,
faller@facons.ch - Fridolin Marty, responsabile Politica sanitaria economiesuisse, 044 421 35 26,
fridolin.marty@economiesuisse.ch - Annamaria Müller, presidente fmc, 079 751 94 01, mueller@fmc.ch
- dr. Michele Genoni, presidente FMCH, 032 329 50 00, michele.genoni@fmch.ch
- med. Fulvia Rota, co-presidente FMPP, 031 313 88 33, fmpp@psychiatrie.ch
- René Buholzer, direttore Interpharma, 061 264 34 14, rene.buholzer@interpharma.ch
- Babette Sigg, presidente Schweizerisches Konsumentenforum kf, 076 373 83 18,
praesidentin@konsum.ch - med. Anne Sybil Götschi, presidente medswiss.net, 076 365 97 34, info@medswissnet.ch
- med. Philippe Luchsinger, presidente mfe, Medici di famiglia e dell’infanzia Svizzera, 044 762 40 90,
philippe.luchsinger@hausaerzteschweiz.ch - Andrea Brügger, responsabile Public Affairs pharmaSuisse, 031 978 58 18, publicaffairs@pharmasuisse.org
- PD Dr. med. Christoph Weber, presidente SBV-ASMI, 031 312 03 03, weber@sbv-asmi.ch
- Pia Guggenbühl, Public Affairs e Comunicazione scienceindustries, 044 368 17 44,
guggenbuehl@scienceindustries.ch - Christian Streit, direttore senesuisse, 031 911 20 00, chstreit@senesuisse.ch
- Marianne Pfister, co-direttrice Spitex Svizzera, 031 381 22 81, pfister@spitex.ch
- Willy Oggier, presidente SW!SS REHA, 079 407 23 51, info@swiss-reha.com
- Liliane Scherer, responsabile Comunicazione e politica vips, 076 779 57 22, scherer@vips.ch
Un’ampia alleanza formata da 22 attori del settore della sanità invita il Parlamento a mantenere snello il progetto di finanziamento uniforme delle prestazioni ambulatoriali e stazionarie (EFAS) e a portarlo finalmente a compimento. Servono vincoli chiari per l’integrazione delle cure di lunga durata ma bisogna evitare di sovraccaricare la riforma.
EFAS uniforma il finanziamento delle prestazioni ambulatoriali e stazionarie eliminando gli incentivi negativi, migliora la trasparenza e la comparabilità dei flussi finanziari nel sistema sanitario, porta al trasferimento delle prestazioni dal regime stazionario a quello ambulatoriale (economicamente sensato e auspicato) e promuove le cure integrate, a tutto vantaggio degli assicurati. La riforma è di per sé incontestata. In occasione dell’imminente appianamento delle divergenze tra le due Camere verranno discussi nuovamente importanti punti cardine.
Integrazione vincolante delle cure di lunga durata
Nella scorsa sessione autunnale, ossia quattro anni dopo l’esame in prima lettura, il Consiglio nazionale ha accettato un compromesso su un elemento cruciale del progetto EFAS. Come deciso dal Consiglio degli Stati, le prestazioni di cura di lunga durata devono sì essere integrate nel progetto, ma non con una scadenza fissa come previsto dalla Camera alta, bensì in modo flessibile e vincolato a determinate condizioni. La palla passa così di nuovo al Consiglio degli Stati. Nella seduta del 12-13 ottobre 2023, la Commissione competente ha discusso le divergenze ancora esistenti mantenendo la propria decisione di integrare le cure di lunga durata dopo quattro anni dall’entrata in vigore di EFAS.
I partner dell’alleanza EFAS condividono la proposta di fissare una tempistica vincolante che, oltre a creare certezza del diritto, permetterà l’avvio mirato dei lavori necessari alla creazione di un’organizzazione tariffale. Ritengono inoltre che la trasparenza sui costi a carico dell’AOMS debba essere un prerequisito per l’inclusione delle prestazioni di cura.
Tuttavia, considerano inutile collegare EFAS all’iniziativa sulle cure infermieristiche, come invece proposto dal Consiglio nazionale, in quanto tra i due temi non sussiste un nesso né sul piano giuridico né su quello materiale. Includere queste questioni in EFAS rischia di far passare in secondo piano la volontà di riformare il sistema sanitario. Un rischio che va assolutamente evitato.
Sfruttare il potenziale di efficienza insito nella riforma
Attualmente le prestazioni di cura nel settore stazionario sono finanziate sia dagli assicuratori che dai Cantoni. EFAS semplifica il sistema di finanziamento e permette di eliminare i doppioni che contraddistinguono gli attuali processi di elaborazione e disbrigo. Di fatto, solo gli assicuratori necessitano di accedere alle fatture originali, visto che una delle loro competenze chiave è proprio il controllo delle fatture. Inoltre, per motivi di protezione dei dati, è problematico rendere disponibili in forma non anonima a diversi organismi e autorità dati personali sensibili degli assicurati. Per questi motivi, l’alleanza EFAS è contraria al doppio controllo delle fatture, ovvero a un secondo controllo da parte dei Cantoni.
I partner dell’alleanza si appellano al Consiglio degli Stati e al Consiglio nazionale affinché portino a termine rapidamente, se possibile ancora nella prossima sessione invernale, questa riforma di importanza sistemica e ormai matura. Dopo ben 14 anni di iter parlamentare, è tempo di permettere a questa riforma di produrre i suoi effetti il prima possibile: tutte le prestazioni mediche e di cura, in regime ambulatoriale così come stazionario, devono essere finanziate «da un unico soggetto».
Informazioni su EFAS.
- Pius Zängerle, direttore curafutura, 079 653 12 60, pius.zaengerle@curafutura.ch
- Franziska Lenz, responsabile dipartimento Politica e comunicazione FMH, 031 359 11 11,kommunikation@fmh.ch
- Anne-Geneviève Bütikofer, direttrice H+, 031 335 11 63, medien@hplus.ch
- Daniel Höchli, direttore ARTISET, 031 385 33 48, media@artiset.ch
- Marcel Durst, direttore ASPS, 079 300 73 59, marcel.durst@spitexprivee.swiss
- Andreas Faller, direttore Bündnis Freiheitliches Gesundheitswesen, 079 415 33 37, andreas.faller@facons.ch
- Dr. Fridolin Marty, responsabile Politica sanitaria economiesuisse, 044 421 35 26, fridolin.marty@economiesuisse.ch
- Annamaria Müller, presidente fmc, 079 751 94 01, annamaria.mueller@fmc.ch
- Prof. dr. Michele Genoni, presidente FMCH, 032 329 50 00, michele.genoni@fmch.ch
- Dr. med. Fulvia Rota, co-presidente FMPP, 031 313 88 33, fmpp@psychiatrie.ch
- Dr. René Buholzer, direttore Interpharma, 061 264 34 14, rene.buholzer@interpharma.ch
- Babette Sigg, presidente Schweizerisches Konsumentenforum kf, 076 373 83 18, praesidentin@konsum.ch
- Dr. med. Anne Sybil Götschi, presidente medswiss.net, 076 365 97 34, info@medswissnet.ch
- Dr. med. Philippe Luchsinger, presidente mfe, Medici di famiglia e dell’infanzia Svizzera, 044 762 4090, philippe.luchsinger@hausaerzteschweiz.ch
- Andrea Brügger, responsabile Public Affairs pharmaSuisse, 031 978 58 18, publicaffairs@pharmasuisse.org
- PD Dr. med. Christoph Weber, presidente SBV-ASMI, 031 312 03 03, christoph.weber@sbv-asmi.ch
- Pia Guggenbühl, Public Affairs e Comunicazione scienceindustries, 044 368 17 44, pia.guggenbuehl@scienceindustries.ch
- Christian Streit, direttore senesuisse, 031 911 20 00, chstreit@senesuisse.ch
- Marianne Pfister, co-direttrice Spitex Svizzera, 031 381 22 81, pfister@spitex.ch
- Dr. Willy Oggier, presidente SW!SS REHA, 079 407 23 51, info@swiss-reha.com
- Liliane Scherer, responsabile Comunicazione e politica vips, 076 779 57 22, liliane.scherer@vips.ch
