Die Tarifpartnerschaft ist stark in Mitleidenschaft gezogen und das Vertrauen in den Bundesrat beschädigt. Damit ist die Revision auf Jahre hinaus verzögert
Die Nicht-Genehmigung des neuen Arzttarifs TARDOC durch den Bundesrat wird auf Kosten der Patienten, Versicherten und Ärzte gehen. Die Tarifpartner curafutura und FMH bedauern den unverständlichen Entscheid, da der Tarif TARDOC einerseits die gesetzlichen Genehmigungskriterien erfüllt und andererseits durch Effizienzsteigerung und Beseitigung von Fehlanreizen eine wesentliche Verbesserung gegenüber dem veralteten TARMED gebracht hätte. Für FMH und curafutura ist das Vertrauen zwischen den Tarifpartnern und der Genehmigungsbehörde beschädigt und sie befürchten, dass die Verzögerung beim Arzttarif, auf den ein Drittel der Prämien entfallen, über weitere Jahre andauern wird. Dafür trägt der gesamte Bundesrat die Verantwortung.
Der Arzttarif TARDOC ist dem Bundesrat bereits 2019 zur Genehmigung vorgelegt und gemäss den Forderungen des Bundesamts für Gesundheit (BAG) im Juni 2020, im März 2021 und im Dezember 2021 dreimal ergänzt und nachgereicht worden. Der TARDOC erfüllt die gesetzlichen Genehmigungsvoraussetzungen. Erstens vereint er alle Leistungserbringer (FMH, H+) und die Mehrheit der Versicherer (curafutura, SWICA und MTK). Und zweitens gewährleistet er die Kostenneutralität mit einem Konzept, das sicherstellt, dass der Übergang vom alten TARMED zum neuen TARDOC keine Mehrkosten zur Folge hat. Die Empfehlung des Bundesrates vom Juni 2021 wurde erfüllt (Kostenneutralitätsphase auf 3 Jahre verlängert). Der Bundesrat verändert nun erneut die Spielregeln bezüglich Kostenneutralität. Der Entscheid des Bundesrates, den TARDOC nicht zu genehmigen, ist daher für die Tarifpartner FMH, curafutura und MTK nicht nachvollziehbar.
Die Nicht-Genehmigung des TARDOC verurteilt die Akteure des Gesundheitssystems dazu, weiterhin mit dem veralteten TARMED zu arbeiten, der seit 2004 in Kraft ist und nicht mehr der heutigen modernen Medizin entspricht. Die falschen Anreize, die über die Zeit durch den TARMED entstanden sind, werden fortbestehen, ebenso wie die finanzielle Verschwendung aufgrund einer schlechten Ressourcenallokation. Auch die gewollte Stärkung der Grundversorgung durch Haus- und Kinderärzte wird auf Jahre hinaus verhindert.
Vertrauen beschädigt und Tarifpartnerschaft geschwächt
Die Nicht-Genehmigung des TARDOC durch den Bundesrat stellt zudem die Tarifpartnerschaft als zentralen Pfeiler des KVG grundsätzlich in Frage, indem die grosse Arbeit faktisch ignoriert wird, die während zehn Jahren seit der Lancierung des Projekts für einen neuen Arzttarif geleistet wurde. Vor diesem Hintergrund wird es den Tarifpartnern schwerfallen, sich an weiteren umfangreichen Tarifarbeiten zu beteiligen, da sie befürchten müssen, dass diese von der Genehmigungsbehörde nicht gebührend aufgenommen werden. Die Nicht-Genehmigung des TARDOC durch den Bundesrat bestraft diejenigen Tarifpartner, die nach Lösungen gesucht haben, und belohnt diejenige Partei, die sich mit einer Verweigerungshaltung für den Status quo entschieden hat. Der Entscheid signalisiert: Jeder Tarifpartner kann mit seinem Veto die konstruktive Lösung einer Mehrheit verhindern.
Die Tarifpartner curafutura und FMH werden den Entscheid des Bundesrates nun eingehend analysieren und über das weitere Vorgehen entscheiden. Klar ist jedoch, dass es nicht möglich sein wird, den TARMED rasch abzulösen. In diesem Sinne ist die Nicht-Genehmigung des TARDOC eine riesige verpasste Chance und wird eine sachgerechte Tarifierung der ärztlichen Leistungen auf Jahre hinaus verzögern. Darunter werden in erster Linie die Patientinnen und Patienten und die Prämienzahlenden leiden.
| Yvonne Gilli, Präsidentin, FMH «Der TARDOC bildet die moderne Medizin sachgerecht ab und vereint die grosse Mehrheit der Leistungserbringenden und auch der Versicherer. Die Leidtragenden dieser Nicht-Genehmigung sind die Patienten, weil im veralteten TARMED weder die interprofessionelle Zusammenarbeit, die Palliativmedizin, das separate Hausarztkapitel oder die Digitalisierung abgebildet sind. Mit diesem veralteten Tarif muss die Ärzteschaft jetzt weiterarbeiten.» Pius Zängerle, Direktor curafutura «Die Tarifpartnerschaft funktioniert. FMH und curafutura haben trotz unterschiedlicher Interessen und mit teils harten Positionen zu Beginn der Verhandlungen einen neuen, die Rahmenbedingungen erfüllenden Arzttarif auf die Beine gestellt. Dass dieser jetzt vom Gesamtbundesrat immer noch nicht genehmigt wurde, ist ein schlechtes Signal für alle, die das Gesundheitssystem voranbringen wollen und nach Lösungen suchen anstatt den Status Quo beizubehalten.» Joachim Eder, Präsident ats-tms AG, ehemaliger Präsident SGK-Ständerat «Der Bundesrat hat gegen den Willen der Kantone, der Mehrheit der Versicherer und der Leistungserbringer entschieden, das ist für mich unverständlich. Er muss den damit verbundenen gesundheitspolitischen Scherbenhaufen, den die Patienten und Prämienzahler zu berappen haben, verantworten. Es ist ein schwarzer Tag, nicht nur für die Tarifautonomie, sondern auch für weitere notwendige Reformen im Gesundheitswesen. Das Vertrauen ist beschädigt, das vom Gesundheitsminister immer wieder geforderte Miteinander wurde mit Füssen getreten.» Andreas Christen, Direktor Zentralstelle für Medizinaltarife UVG (ZMT), nimmt Stellung für die MTK «Die MTK bedauert den Entscheid des Gesamtbundesrats. Wir hatten uns mit einer Genehmigung für den TARDOC erhofft, den veralteten TARMED für die Unfallversicherer, die Invalidenversicherung und die Militärversicherung endlich zu ersetzen.» Philippe Luchsinger, Präsident der Haus- und Kinderärzte Schweiz «Die Haus- und Kinderarztmedizin ist ein wichtiger Pfeiler der medizinischen Grundversorgung – TARDOC hätte dies endlich auch mit einem eigenen Kapitel widerspiegelt. Dass wir jetzt alle mit einem veralteten und nicht sachgerechten Tarif weiterarbeiten müssen, ist frustrierend.» |
Fünf Monate nach Einführung der neuen Plattform «smartrating» im Bereich Off-Label-Use kann eine erste positive Bilanz gezogen werden. Vertrauensärzte begrüssen die einheitliche Grundlage für die Entscheide und die Transparenz für alle Beteiligten.
Die neue digitale Plattform für den Off-Label-Use ist seit Januar 2022 in Betrieb (siehe Anhang Dokumentation). Inzwischen sind bereits 90 Studien-Ratings dokumentiert. Sie unterstützen die Vertrauensärzte der beteiligten Versicherer bei der Beurteilung von Kostengutsprachen für Medikamente, die nicht kassenpflichtig sind. Die Studien-Ratings dienen dabei als wertvolle Grundlage für die Entscheide. «Die Arbeit ist für uns insgesamt befriedigender, weil wir unser Wissen laufend ausbauen und deutlich effizienter arbeiten können», sagt Beat Kipfer, Vertrauensarzt beim Krankenversicherer KPT.
Heute vergüten die Krankenversicherer in Ausnahmefällen Arzneimittel, die nicht auf der Liste der über 3200 kassenpflichtigen Medikamente stehen. Der behandelnde Arzt kann ein entsprechendes Gesuch bei der Versicherung des Patienten stellen. Sind die gesetzlichen Bedingungen erfüllt, übernimmt die Krankenversicherung die Kosten aus der Grundversicherung. In den letzten Jahren haben immer mehr Patientinnen und Patienten von dieser Möglichkeit profitiert, zum Beispiel bei neuen Krebstherapien. 2019 wurden 38’000 Gesuche behandelt. Die vorliegenden Studien-Ratings auf der Online-Plattform erleichtern nun die Beurteilung. Thomas Cerny, Vorstandsmitglied der Krebsliga und Vizepräsident von OncoSuisse, betonte an der Medienkonferenz den Nutzen für die Patientinnen und Patienten. «Neu profitieren sie davon, dass der Entscheid über eine Kostengutsprache auf einer standardisierten Basis gefällt wird.»
Einheitliche wissenschaftliche Basis
Die von den involvierten vertrauensätzlichen Diensten gewählte Methode sorgt dafür, dass die Beurteilung des klinischen Nutzen eines Wirkstoffs immer im gleichen Kontext steht und auf derselben wissenschaftlichen Basis bewertet wird. Im Anschluss erfolgt eine Publikation der Beurteilung auf der Plattform. Diese dient dem Wissenstranfer und ist nicht öffentlich. Die Bewertung der Studienlage ist damit ausgewogen und objektiv und das Vertrauen in die Einzelfallvergütungen noch erhöht.
An der neuen Plattform «smartrating» beteiligen sich Concordia, CSS, Helsana, KPT, Sanitas, Swica und Visana. Ziel ist es, weitere Versicherer für eine Teilnahme zu gewinnen. Die Plattform enthält keine personenbezogenen Daten, sondern lediglich die publizierten klinischen Studien zu den Wirkstoffen mit der Nutzenbeurteilung und die entsprechende Dokumentation im klinischen Kontext. «Entsprechend ist der Datenschutz jederzeit gewährleistet», sagt Pius Zängerle, Direktor von curafutura. Matthias Schenker, Leiter Abteilung Gesundheitspolitik bei der CSS, bilanziert: «Die Plattform ist eine Win-Win-Situation für alle beteiligten Akteure und insbesondere für die Patientinnen und Patienten.»
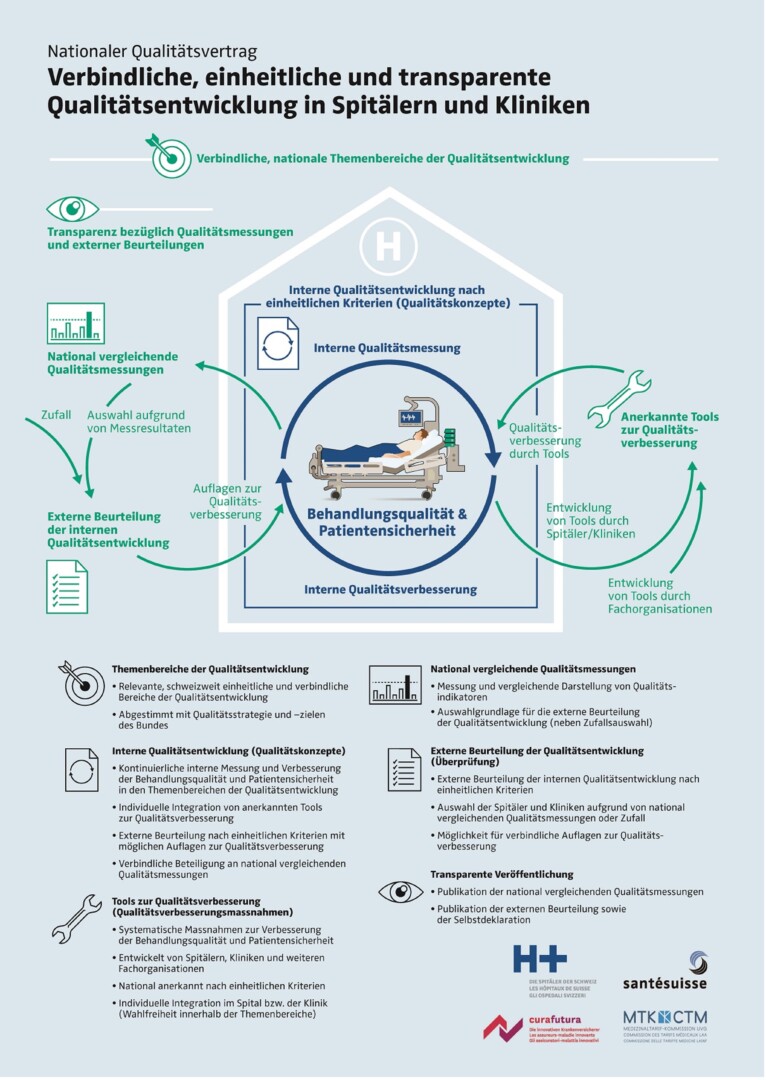
H+, santésuisse und curafutura haben gemeinsam einen Qualitätsvertrag für Spitäler und Kliniken beim Bundesrat eingereicht. Der Vertrag ist zusammen mit der Medizinaltarif-Kommission UVG (MTK) erarbeitet worden und ist der erste Vertrag dieser Art überhaupt. Das ist ein Meilenstein für die Qualitätsentwicklung und Patientensicherheit in Spitälern und Kliniken.
Das Krankenversicherungsgesetz (KVG) fordert im neuen Art. 58a den Abschluss von gesamtschweizerischen Verträgen über die Qualitätsentwicklung zwischen den Verbänden der Leistungserbringer und der Krankenversicherer (Qualitätsverträge). H+, santésuisse und curafutura haben in Partnerschaft mit der Medizinaltarif-Kommission UVG (MTK) einen Vertrag abgeschlossen, den H+, santésuisse und curafutura nun beim Bundesrat eingereicht haben. Der Vertrag kann bei seiner Genehmigung in Kraft treten.
Die Vertragspartner sehen in der erstmaligen nationalen Einigung auf weitreichende Regeln zur Qualitätsentwicklung einen Meilenstein für die Qualität und Patientensicherheit in Spitälern und Kliniken. Gleichzeitig ist die systematische Weiterentwicklung des Vertrags bereits heute festgelegt. Die Vertragspartner haben weitreichende Elemente vereinbart, anhand welcher die Spitäler und Kliniken Qualität und Patientensicherheit verbindlich, einheitlich und transparent entwickeln. Dazu wurden nationale Themenbereiche der Qualitätsentwicklung definiert. In diesen Themenbereichen müssen Spitäler und Kliniken künftig von den Vertragspartnern anerkannte Qualitätsverbesserungsmassnahmen umsetzen und einen kontinuierlichen Verbesserungsprozess sicherstellen. Eine unabhängige Prüfstelle wird die individuelle Qualitätsentwicklung in den Spitälern und Kliniken stichprobenartig überprüfen. Die Auswahl erfolgt basierend auf Resultaten der bereits heute bestehenden nationalen Qualitätsmessungen, z. B. des ANQ, oder durch Zufallsprinzip. Die Ergebnisse der Überprüfung sowie eine Selbstdeklaration werden für jeden Spital- oder Klinikstandort transparent publiziert.
Integration von Bewährtem
Der Qualitätsvertrag berücksichtigt die breite Palette bereits umgesetzter Qualitätsaktivitäten von Spitälern und Kliniken und ermöglicht darüber hinaus eine nahtlose Integration verschiedener bestehender und zukünftiger Qualitätsinitiativen. Auch bereits international etablierte Mechanismen zur Überprüfung der Qualitätsentwicklung sind aufgenommen worden. Bereits bestehende Strukturen hinsichtlich der Qualität helfen bei der Umsetzung, dazu gehört insbesondere der nationale Verein für Qualitätsentwicklung in Spitälern und Kliniken (ANQ). Die Zusammenarbeit im ANQ unterstützt zudem eine enge Abstimmung mit den Kantonen und deren Qualitätsvorgaben.
Zielvorgaben verschlechtern die Patientenversorgung und schaffen eine Zwei-Klassen-Medizin. curafutura begrüsst daher den richtungsweisenden Entscheid der Kommission für soziale Sicherheit und Gesundheit des Nationalrates (SGK-N). Diese will keine Zielvorgaben in der obligatorischen Krankenversicherung OKP und beantragt stattdessen eine Reihe konkreter Massnahmen, die im Rahmen des indirekten Gegenvorschlags zur Kostenbremse-Initiative verabschiedet werden sollen.
Mit dem TARDOC steht der neue Arzttarif für ambulante Leistungen bereit, um bereits per 1. Januar 2023 den veralteten Tarif TARMED abzulösen. Der neue ambualante Tarif muss nur noch vom Bundesrat genehmigt werden. curafutura begrüsst daher den Entscheid der SGK-N, die das Kostenwachstum in der obligatorischen Krankenversicherung OKP mit Massnahmen bei den Tarifen anstelle von Zielvorgaben dämpfen will.
Denn diese verstärken nur den Kostendruck auf die Leistungserbringer, ohne die OKP-Kosten insgesamt zu senken. Gleichzeitig birgt die Zielvorgabe das Risiko neuer Fehlanreize: Diese können finanzieller Art sein, eine tiefere Behandlungsqualität beim Patienten beinhalten oder auch eine Leistungsbeschränkung zur Folge haben.
Weniger erfreulich ist der Vorschlag der SGK-N, Tarife, respektive einzelne Positionen der Tarifstruktur oder bestimmte Gruppen, durch die Genehmigungsbehörde festsetzen zu lassen, sollten sich die Tarifpartner nicht innerhalb eines Jahres einigen können. Das führt nach Ansicht von curafutura zu unrealistischen Erwartungen und zu unausgereiften Lösungen, die weder dem Prämienzahler, noch dem Patienten, noch dem Leistungserbringer dienen. curafutura wird den Entscheid der SGK-N vertieft analysieren und sich in die weitere Diskussion einbringen.
Bei der letzten Prämienrunde haben die Krankenversicherer auf Basis der Revision der Krankenversicherungsaufsichtsverordnung (KVAV) die Reserven freiwillig abgebaut. Heute entsprechen die Reserven in der Grundversicherung nur vier Monatsausgaben. Dieses Niveau ist angemessen und rechtfertigt keine zusätzliche Regulierung. curafutura begrüsst deshalb den Entscheid der Gesundheitskommission des Ständerates, die eine parlamentarische Intiative zur Festlegung einer verbindlichen Obergrenze für die Reserven abgelehnt hat.
Die Reserven der Krankenversicherer garantieren die finanzielle Stabilität des Gesundheitssystems und ermöglichen die Erstattung von Gesundheitsleistungen zu jedem Zeitpunkt. Es ist daher nicht sinnvoll, sie um jeden Preis zu reduzieren. Die parlamentarische Intiative Nantermod (20.463) hatte jedoch vorgeschlagen, dass das vorherige Minimum von 150 % der Solvenzquote zum neuen Maximum erklärt wird. Damit wäre eine solche Situation sowohl für die Stabilität des Systems (Finanzierung der Leistungen) als auch für die Versicherten (Prämienerhöhungen) kritisch.
Regulierung im Jahr 2021 angepasst
Die parlamentarische Initiative berücksichtigt nicht, dass die Rechtsgrundlage bereits im Juni 2021 geän- dert wurde, um Versicherern zu ermöglichen, vermehrt Reserven abzubauen. Diese Änderung der Krankenversicherungsaufsichtsverordnung (KVAV) senkte das Mindestniveau der Reserven auf 100% der Solvenzquote und erlaubte mehr Flexibilität zum Reserveabbau mit dem Konzept «knapp kalkulierte
Prämien».
curafutura ist der Meinung, dass diese KVAV-Änderung ihre Wirkung gezeigt hat und weiterhin zeigen wird. So wurden bei der Prämienrunde 2022 die Reserven freiwillig abgebaut und 380 Millionen Franken an die Versicherten direkt (Rückerstattung) oder indirekt (tiefere Prämien im Jahr 2022) zurückbezahlt. Dies trug zu einem leichten Rückgang der durchschnittlichen Prämie bei. Angesichts dieser Entwicklung sind keine weitere Regulierungsänderungen nötig.
Das Parlament berät derzeit die Kostenbremse-Initiative der Mitte sowie den indirekten Gegenvorschlag (Zielvorgaben). Dabei geht es um verbindliche Kostenziele, sprich Kostenobergrenzen im Gesundheitswesen. Heute haben alle Menschen in der Schweiz einen weitgehend uneingeschränkten Zugang zur medizinischen Behandlung. Kostenziele würden dies abschaffen. Die Folge wäre eine Verschlechterung der medizinischen Grundversorgung und birgt das Risiko einer Unter- und Fehlversorgung. Eine solche Entwicklung lehnen FMH, economiesuisse, curafutura, und scienceindustries ab.
Die Verbände FMH, economiesuisse, curafutura, und scienceindustries haben am Dienstag Parlamentarier und Interessierte über Ihre Position zu den Kostenzielen informiert und sich über dieses wichtige Thema ausgetauscht.
Das Eidgenössische Departement des Innern möchte die Kostenentwicklung im Gesundheitswesen mit verschiedenen Massnahmen dämpfen. Dabei ist von zentraler Bedeutung, dass politische Regulierungsmassnahmen vorsichtig abgewogen werden. Die medizinische Versorgung aller Patientinnen und Patienten in der Schweiz soll nicht durch Experimente aufs Spiel gesetzt werden.
Zielvorgaben gefährden solidarisch finanzierte Patientenversorgung
Zielvorgaben bedeuten, dass ein «gerechtfertigtes Wachstum» für das Gesundheitswesen im Voraus festgelegt wird. Das Erstellen, Prüfen und Verwalten der Zielvorgaben führt zu einer immensen Zunahme an Verwaltungsaufwand. Dieser schafft hohe Kosten ohne Mehrwert für die Patientinnen und Patienten.
Bei einer Überschreitung der Zielvorgaben, wird korrigierend eingegriffen. Zielvorgaben sind jedoch rein quantitativ und treffen somit alle Leistungen und Leistungserbringer eines Kostenblocks. Die Korrekturmassnahmen würden zu einer Einschränkung der bewährten solidarisch finanzierten medizinischen Versorgung für alle führen.
Innovation würde verhindert, dafür Zwei-Klassen-Medizin geschaffen
Kostengrenzen beschränken zudem den Zugang zu medizinischem Fortschritt und verhindern Innovation. Mit Zielvorgaben, Kostenobergrenzen und Globalbudgets wird die Patientenversorgung verschlechtert. Es wird eine Zwei-Klassen-Medizin geschaffen.
Konkret kann sich ein Teil der Patientinnen und Patienten die uneingeschränkte medizinische Grundversorgung über private Zusatzversicherungen weiterhin finanzieren. Jene, die das nicht können, müssen auf die aus medizinischer Sicht optimale Behandlung verzichten oder länger auf sie warten.
Anspruch der Versicherten soll berücksichtigt werden
Krankheiten verursachen neben den direkten finanziellen Kosten für medizinische Behandlungen auch gesellschaftliche Kosten und Belastungen, wie erhöhte Mortalität und Morbidität und verlorene Arbeitszeit bei Patienten und Angehörigen. Viele dieser nicht beachteten Kosten tragen die Patienten direkt, einige aber auch die Volkswirtschaft als Ganzes. Wenn die direkten medizinischen Kosten gedeckelt werden, verursacht dies höhere Kosten in diesen anderen Bereichen.
Es gibt richtige Massnahmen zur Kostendämpfung, die einen breiten Konsens haben und die Patientenversorgung nicht einschränken. Zu nennen wären dabei zum Beispiel die einheitliche Finanzierung von ambulanten und stationären Leistungen (EFAS). Wichtig ist auch die Stärkung der kostengünstigen ambulanten Praxismedizin und der integrierten Versorgung. Ein zentraler Pfeiler dafür ist ein ausgewogener und zeitgemässer ambulanter Arzttarif. Mit dem TARDOC liegt seit langem ein Vorschlag auf dem Tisch. Auch tut eine raschere Aufnahme von innovativen Therapien in den Vergütungslisten Not. Mit neuen Preismodellen können solche den Patientinnen und Patienten schneller zur Verfügung gestellt werden.
Der Nationalrat hat sich für die Massnahmen zu Steuerung der Kosten ausgesprochen, nachdem das Parlament das Instrument 2021 bereits abgelehnt hatte. curafutura bedauert diesen Entscheid, da das Instrument zentrale Prinzipien des Gesundheitssystems wie die Tarifpartnerschaft, das Versicherungsprinzip und das Recht auf Leistungen in Frage stellt. Darüber hinaus sind die Massnahmen zur Steuerung der Kosten extrem bürokratisch und werden die ohnehin schon grassierende Verstaatlichung des Gesundheitssystems weiter vorantreiben.
Eine komplette Änderung der Philosophie des Gesundheitssystems ist jedoch nicht gerechtfertigt, da das System funktioniert und sich gerade während einer Krise von bisher unbekanntem Ausmass bewährt hat. Erstens blieb die Kostenentwicklung in den letzten zehn Jahren unter der von der Expertengruppe des Bundesrates vorgeschlagenen Grösse von +2,7% pro Jahr. Zweitens wurden mehrere wichtige Reformen durchgeführt oder sind im Gange, die positive Auswirkungen haben werden, um den Kostenanstieg weiter zu bremsen und die Effizienz zu steigern (einheitliche Finanzierung EFAS, Arzttarif TARDOC, Qualitätsreform, Zulassung von ambulanten Leistungserbringer).
Vor diesem Hintergrund ist es nicht sinnvoll, das System mit einem so radikalen Mechanismus wie den Massnahmen zur Steuerung der Kosten auf den Kopf zu stellen. Die Massnahmen zur Steuerung der Kosten sind nicht zielführend und in der Praxis nicht umsetzbar: Eine Verpflichtung zu Massnahmen zur Steuerung der Kosten wird unweigerlich zu einer Zunahme der Blockaden bei den Verhandlungen zwischen den Tarifpartnern führen. Dies wiederum wird zu einer Zunahme der vom Bundesrat erzwungenen Entscheidungen führen. Eine Ausweitung der subsidiären Kompetenzen des Bundesrates ist jedoch nicht wünschenswert, da sie die Verstaatlichung des Gesundheitssystems weiter verstärken würde, ohne dass die Kosten gesenkt werden könnten.
Wachsamkeit auch bei der Zielvorgabe
curafutura wird sich weiterhin in die Debatte einbringen und fordert den Ständerat auf, den Entscheid des Nationalrats zu revidieren und die Massnahmen zur Steuerung der Kosten abzulehnen. Zudem wird curafutura wachsam bleiben gegenüber ähnlichen Vorschlägen, wie z.B. die Einführung einer verbindlichen Zielvorgabe, die als indirekter Gegenvorschlag zur Mitte-Initiative «Kostenbremse» vorgeschlagen werden. Wie die Massnahmen zur Steuerung der Kosten würden auch die Zielvorgabe das Versicherungsprinzip und das Recht auf Leistungen untergraben und Fehlanreize schaffen.
Kostensteuerung ist ein komplexes Thema. Das zeigt die schwierige Debatte in den Räten. curafutura begrüsst den heutigen Entscheid der Kommission für soziale Sicherheit und Gesundheit des Nationalrates (SGK-N). Sie ist der ursprünglich beschlossenen Linie treu geblieben und spricht sich gegen eine Kostensteuerung aus, so wie es die beiden Räte bereits beschlossen haben. Auch im Zusammenhang mit dem Bundesgesetz über die Regulierung der Vermittlertätigkeit kommt es zu einer sinnvollen Lösung. Der Bundesrat soll damit die Kompetenz erhalten, die Branchenvereinbarung für allgemeinverbindlich zu erklären.
Es ist bereits heute die Pflicht der Tarifpartner, sich nach den Kriterien der Wirksamkeit, Zweckmässigkeit und Wirtschaftlichkeit zu richten. Der heutige Entscheid der SGK-N ist daher nach Ansicht von curafutura erfreulich. Es soll nicht dem Bund obliegen, das Heft für eine Kostensteuerung zu übernehmen.
Gutes Signal bei der Vermittlertätigkeit
Ebenso begrüsst curafutura den Entscheid der nationalrätlichen Kommission im Zusammenhang mit der Branchenvereinbarung Vermittler. Die Tätigkeit von Vermittlern, die im Bereich der Krankenversicherung tätig sind, wird durch eine Branchenvereinbarung geregelt. Diese ist am 1. Januar 2021 in Kraft getreten. Mit dem vorliegenden Gesetzesentwurf soll dem Bundesrat die Kompetenz erteilt werden, die Branchenvereinbarung für allgemeinverbindlich zu erklären, damit sie für alle Versicherer gilt. Eine Mehrheit der Mitglieder von curafutura unterstützt dieses Ziel und begrüsst, dass die SGK-N mit der Annahme dieser Gesetzesvorlage dem Bundesrat diese Kompetenz geben will.
Andere Elemente gingen deutlich weiter als das, was in der ursprünglichen Motion gefordert wurde. So war vorgesehen, externe Vermittler und Angestellte der Versicherer gleichzustellen und der gleichen Regulierung zu unterwerfen. Das hätte zu erheblichen Problemen geführt. curafutura ist daher erfreut, dass die SGK-N die neuen Regeln betreffend Entschädigung und Ausbildung auf externe Vermittler beschränkt hat.
Eine breite Allianz mit Vertretern der Gesundheitsbranche setzt sich dafür ein, der einheitlichen Finanzierung von ambulanten und stationären Leistungen (EFAS) zeitnah zum Durchbruch zu verhelfen. Bei EFAS handelt es sich um eine der wichtigsten Reformen des Gesundheitssystems überhaupt. Durch die Beseitigung von Fehlanreizen und eine optimale Aufteilung zwischen stationären und ambulanten Behandlungen entlastet sie Prämien- und Steuerzahlende, ohne die hervorragende Gesundheitsversorgung oder die Zufriedenheit der Patientinnen und Patienten mit medizinischen Leistungen zu beeinträchtigen. Die EFAS-Allianz setzt sich deshalb dafür ein, dass es nun im Parlament – zunächst in der Kommission für soziale Sicherheit und Gesundheit des Ständerates (SGK-S) – zügig vorwärts geht.
Ambulante und stationäre Leistungen müssen gleich finanziert werden. Davon sind viele wichtige Institutionen der Gesundheitslandschaft Schweiz überzeugt. Entsprechend wird EFAS von den meisten Akteuren im Gesundheitswesen begrüsst. Um die Bedeutung der Reform zu unterstreichen und dem Anliegen Schub zu verleihen, haben sie sich zur EFAS-Allianz (siehe Kasten) zusammengeschlossen. Denn nach wie vor werden ambulante und stationäre Leistungen unterschiedlich finanziert. Das führt zu Fehlanreizen.
Aufgrund des technologischen Fortschritts können immer mehr stationäre Behandlungen ambulant durchgeführt werden. Ambulante Behandlungen werden jedoch zu 100 % über Krankenkassenprämien finanziert, stationäre Behandlungen teilen sich Kanton und Krankenversicherer im Verhältnis 55 zu 45. Wegen der verstärkten Verlagerung zu ambulanten Leistungen steigt nun der Anteil der Gesundheitsausgaben, die über die Prämien der Krankenversicherer finanziert wird. Die Folge ist eine Kostenerhöhung zulasten der Prämienzahlerinnen und Prämienzahler, obwohl sich die Behandlungskosten im stationären Bereich insgesamt moderat entwickeln.
Mit EFAS würden Prämien- und Steuerzahlende entlastet
Eine einheitliche Finanzierung entschärft diesen Umstand und trägt dazu bei, dass die Anreize richtig gesetzt werden. Das wirkt sich auf die gesamten Behandlungskosten positiv aus, weil damit die Verlagerung von stationär zu ambulant weiter gefördert wird. Weder wird dadurch die gute Gesundheitsversorgung beeinträchtigt, noch leidet darunter die Zufriedenheit der Patientinnen und Patienten hinsichtlich der medizinischen Versorgung.
Die Vorteile von EFAS liegen auf der Hand. Der Nationalrat hat die Vorlage bereits vor mehr als zwei Jahren beschlossen und auch der Bundesrat wünscht die Umsetzung. Trotz breiter Zustimmung ist das Geschäft zuletzt jedoch nicht vorwärts gekommen. Neben der Prüfung von technischen Detailfragen wurden im Auftrag der SGK-S umfassende Abklärungen zu einer allfälligen Integration der Langzeitpflege gemacht.
Die Allianz ist überzeugt, dass es nicht zielführend ist, die Vorlage zu überladen und EFAS somit massgeblich zu verzögern. EFAS sollte pragmatisch und zeitnah umgesetzt werden. Die Diskussion über die Integration der Langzeitpflege kann erst in einem zweiten Schritt nach der umfassenden Klärung der OKP-pflichtigen Kosten (Kostentransparenz) geführt werden. Eine raschestmögliche Kostentransparenz im Bereich Langzeitpflege ist im Sinne der EFAS-Allianz und der Langzeitpflege selbst.
Es braucht jetzt ein deutliches Zeichen, um EFAS den nötigen Schub zu verleihen. Andernfalls droht eine wichtige Reform im Schweizerischen Gesundheitssystem daran zu scheitern, dass sie wegen Detailfragen zerpflückt wird, obwohl ihr Nutzen für die Bevölkerung unbestritten und daher eine zeitnahe Umsetzung angezeigt ist.
| Breite Unterstützung für EFAS Der EFAS-Allianz gehören curafutura, der Schweizerische Versicherungsverband SVV, FMH, fmc, FMCH, das Bündnis Freiheitliches Gesundheitswesen, das Forum Gesundheit Schweiz, H+, Interpharma, medswiss.net, mfe Haus- und Kinderärzte Schweiz, pharmaSuisse, RVK, santésuisse, die SBV, das Schweizerische Konsumentenforum kf, und vips an. |
Die Gesundheitskommission des Nationalrates ist heute auf den indirekten Gegenvorschlag zur „Kostenbremse-Initiative» eingetreten. curafutura lehnt den im Gegenvorschlag vorgesehenen Mechanismus ab. Die Zielvorgaben würden unweigerlich zu einer Rationierung von Gesundheitsleistungen zu Lasten der Versicherten führen und damit die medizinische Grundversorgung gefährden. Viel zielführender ist es, den anderen bereits weit gediehenen oder vor der Genehmi-gung stehenden Reformen zur Dämpfung des Kostenanstiegs zum Durchbruch zu verhelfen. Dazu gehören in erster Linie die Genehmigung des ambulanten Arzttarifs TARDOC sowie die einheitliche Finanzierung EFAS.
Die Zielvorgaben sehen vor, dass Gesamtbudgets für jeden Gesundheitssektor festgelegt werden. In der Praxis würde dieser Mechanismus unweigerlich zu einer Rationierung der Leistungen führen. Sobald das Globalbudget für einen Bereich erreicht ist, wären die Leistungserbringer gezwungen, auf bestimmte Behandlungen zu verzichten oder diese aufzuschieben. Dies würde zu einer inakzeptablen Ungleichbehandlung der Versicherten führen, je nachdem, ob sie am Jahresanfang oder am Jahresende mit gesundheitlichen Problemen konfrontiert sind.
Kostenziele sind ein zu grobes Instrument, um das angestrebte Ziel, nämlich den Abbau unnöti-ger und überflüssiger Leistungen, zu erreichen. Denn sie führen zu einer allgemeinen Rationie-rung von Leistungen ab einem bestimmten Zeitpunkt im Jahr. Zielführender ist die Unterschei-dung zwischen dem, was notwendig und effizient ist, und dem, was nicht ermöglicht werden kann.
Kostenziele sind ineffizient und würden keine Kostensenkung bewirken
Der Mechanismus der Kostenziele gibt dem Bundesrat die Kompetenz, die Tarife festzulegen, falls die vorgesehenen Budgets überschritten werden. Allerdings gibt es bereits heute viele Be-reiche, in denen die Preise administriert werden, wie beispielsweise bei Medikamenten oder Laboratorien. Tatsache ist, dass die Kosten in diesen Bereichen stärker steigen als in Bereichen, in denen die Preise und Tarife von den Akteuren im Rahmen der Tarifpartnerschaft festgelegt werden.
Schliesslich würden die Kostenziele zu einer enormen Bürokratie führen, wobei sie nach einem Top-down-Ansatz für jeden Sektor und jeden Kanton festgelegt würden. Dieser Ansatz steht im krassen Widerspruch zur derzeitigen Tarifpartnerschaft. Mit anderen Worten: Kostenziele wür-den zu einer irreversiblen Verstaatlichung der Gesundheitspolitik führen.
